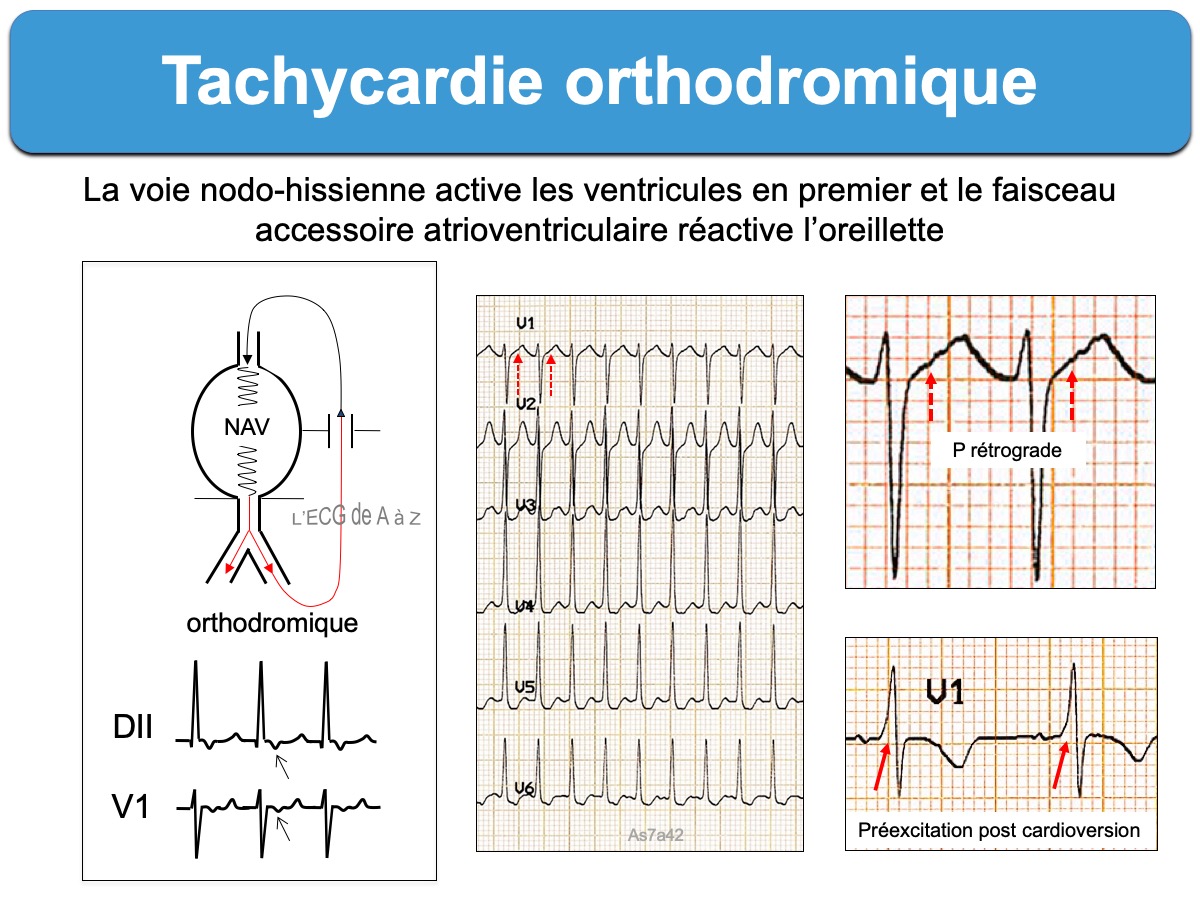
Tachycardie atrioventriculaire par réentrée orthodromique. L’influx descend par la voie nodo-hissienne aux ventricules puis remonte vers une oreillette via un faisceau accessoire perméable dans le sens rétrograde avant de descendre à nouveau par la voie nodo-hissienne (“circuit de macroréentrée”). Il s’agit d’une tachycardie paroxystique qui s’observe dans environ 95% des cas de syndrome de Wollf-Parkinson-White [1].
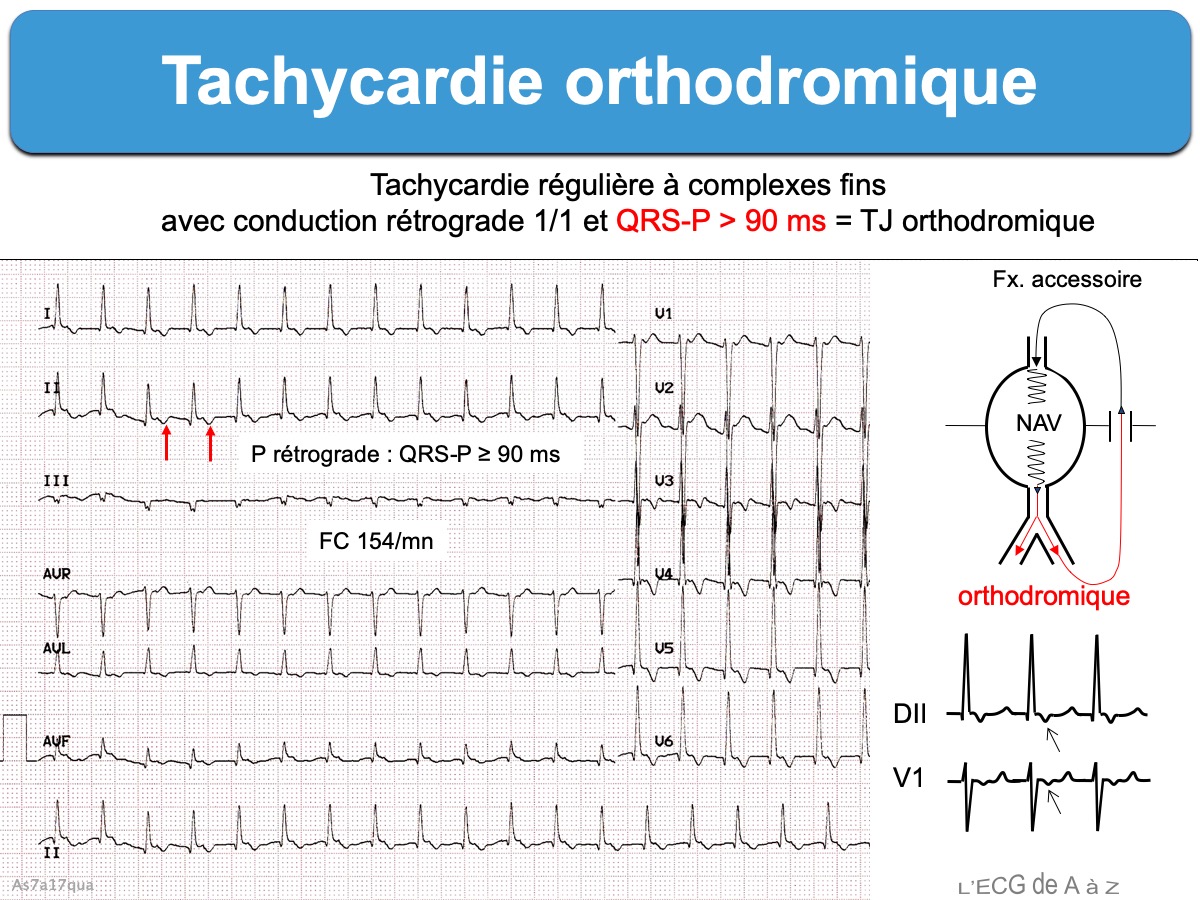
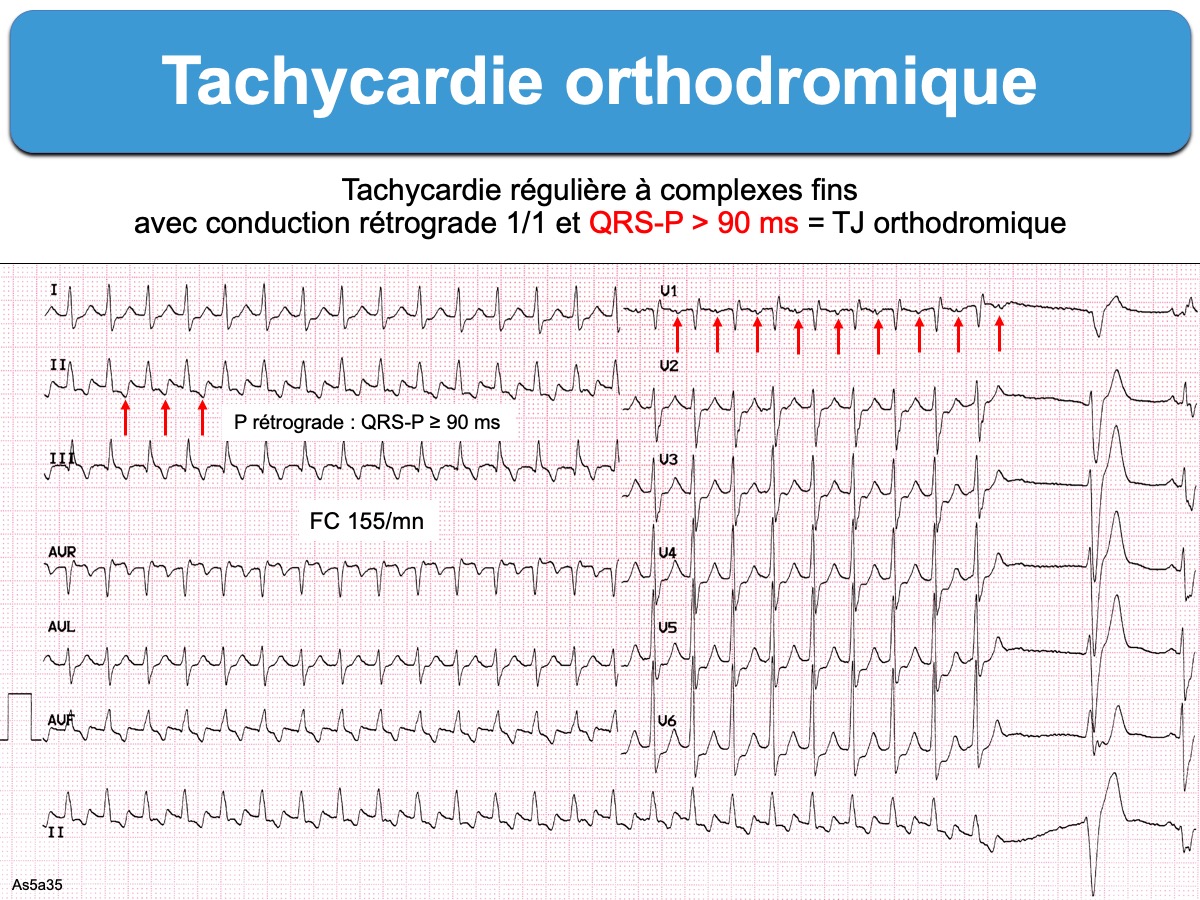
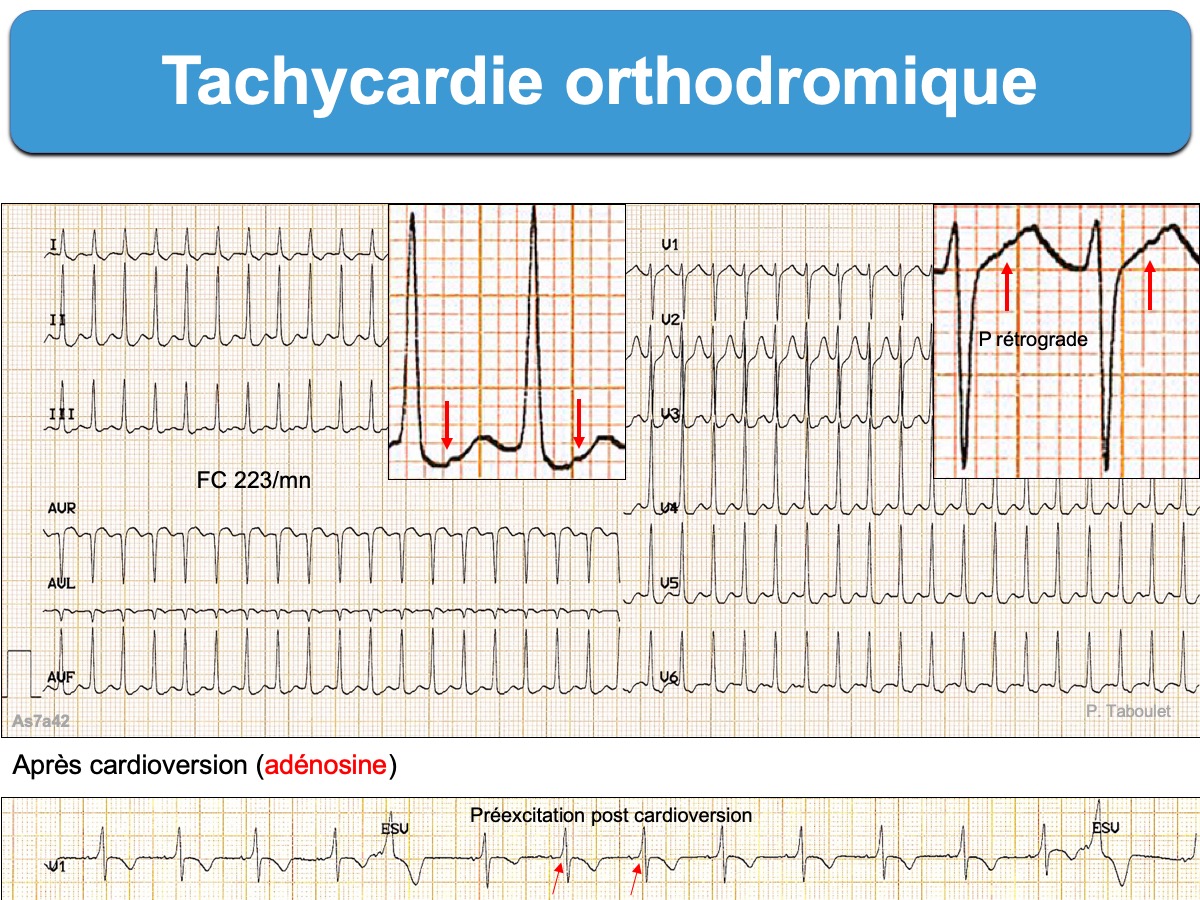
L’aspect ECG est une tachycardie rapide et régulière (180/min, extrêmes 120-250/min) à complexes QRS fins (ou plus rarement larges en cas de bloc de branche ou aberration). L’oreillette est activée avec un ratio 1:1 et l’onde P rétrograde est généralement visible à distance du QRS ([QRS-R] > 90 ms, parfois > 70 ms) [1].
Si les QRS sont fins, le diagnostic différentiel majeur est la tachycardie atrioventriculaire par réentrée intra-nodale (tachycardie jonctionnelle nodale ou tachycardie de Bouveret). En effet, l’absence de préexcitation per tachycardie rend difficile la distinction avec une microréentrée intranodale. Néanmoins, certains signes permettent d’évoquer l’existence d’une macroréentrée (par un faisceau accessoire) :
- une onde P rétrograde visible dans le segment ST et séparée du début du QRS par au moins 90 ms (contrairement aux tachycardies nodales communes durant lesquelles l’impulsion atteint généralement oreillettes et ventricules en même temps et se traduit par une onde P très proche du QRS ≤ 90 ms) [1]
- une onde P négative en DI (qui signifie que l’oreillette gauche est envahie de façon rétrograde en premier et qu’elle est dépolarisée obligatoirement à partir d’un faisceau de Kent latéral gauche)
- une alternance électrique des QRS (changement d’amplitude des QRS à chaque battement, pas totalement spécifique) [2][3].

- une préexcitation ventriculaire parfois visible après réduction (et qui témoigne de la perméabilité dans les deux sens du faisceau accessoire)
- un bloc de branche ralentisseur (réduction soudaine et sensible de la fréquence coïncidant avec l’apparition d’une aberration ventriculaire et qui oblige l’influx à utiliser la branche perméable du faisceau de His pour rejoindre le faisceau de Kent homolatéral au bloc de branche). Voir ECG ci-dessous [3]
- un enregistrement de l’activité atriale per tachycardie par électrode œsophagienne.
Si les QRS sont larges, les diagnostics différentiels sont :
- une tachycardie atriale avec bloc de branche ou aberration (Cf. Tachycardies à QRS larges)
- une tachycardie antidromique
- ou une tachycardie ventriculaire
Magnifiques exemples
- S. Smith : Young Man with a Heart Rate of 257. What is it and how to manage?
- Wide and Narrow QRS Complex Tachycardia With Cycle Length Alternans: What Is the Mechanism?
Traitement d’urgence
- –> Cardioversion d’une tachycardie régulière, adénosine
- –> Young Man with a Heart Rate of 257. What is it and how to manage?
Cinq autres ECG et références (réservés abonnés)
La suite est réservée aux membres et stagiaires du site.
Connexion | Devenir membre | Devenir stagiaire