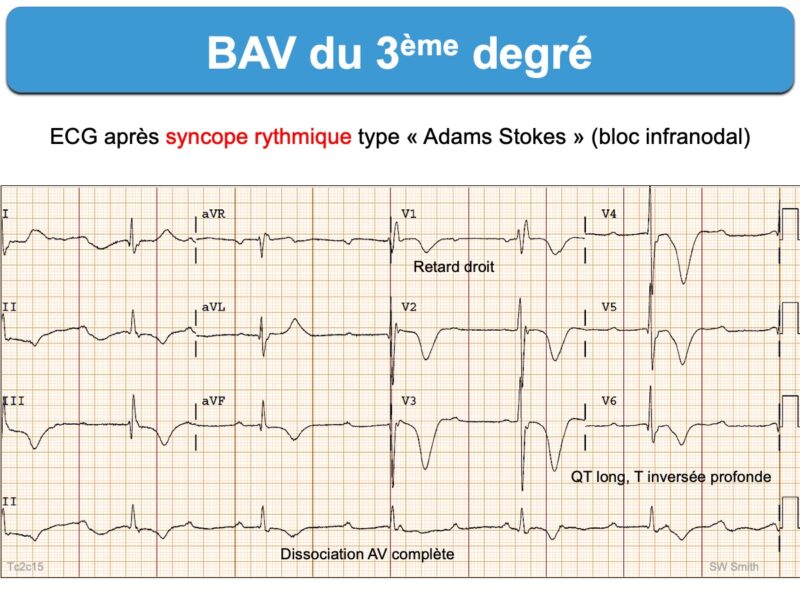
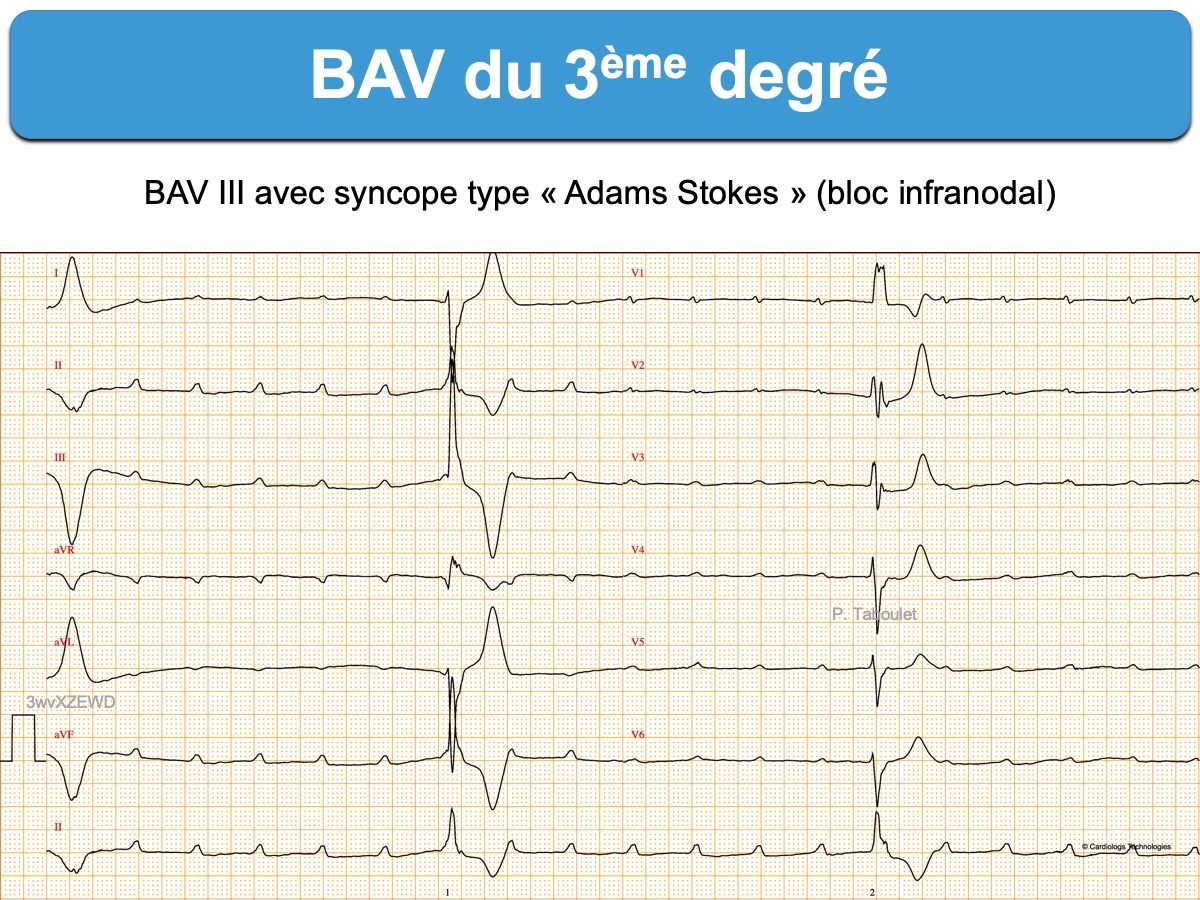
Interruption complète de la transmission des impulsions sinusales aux ventricules. La lésion responsable du blocage est située soit dans le nœud AV (Cf. Bloc intranodal), dans les branches ou plus rarement dans le tronc du faisceau de His (Cf. Bloc infranodal).
Synonyme. Bloc atrioventriculaire complet ou BAV III
Un foyer automatique sous-jacent, pacemaker physiologique hissien ou ventriculaire selon le niveau de blocage, prend la commande du cœur (cf. Rythme d’échappement) et permet que la tolérance soit plus ou moins bonne. Certains blocs AV sur cœur sain avec rythme d’échappement ≥ 50/min sont bien tolérés. En cas de bloc paroxystique avec pause ventriculaire prolongée, ce bloc AV peut conduire à syncope (cf. Syncope d’Adams-Stokes) et en l’absence d’échappement ventriculaire à une asystole (cf. Mort subite).
Critères diagnostiques
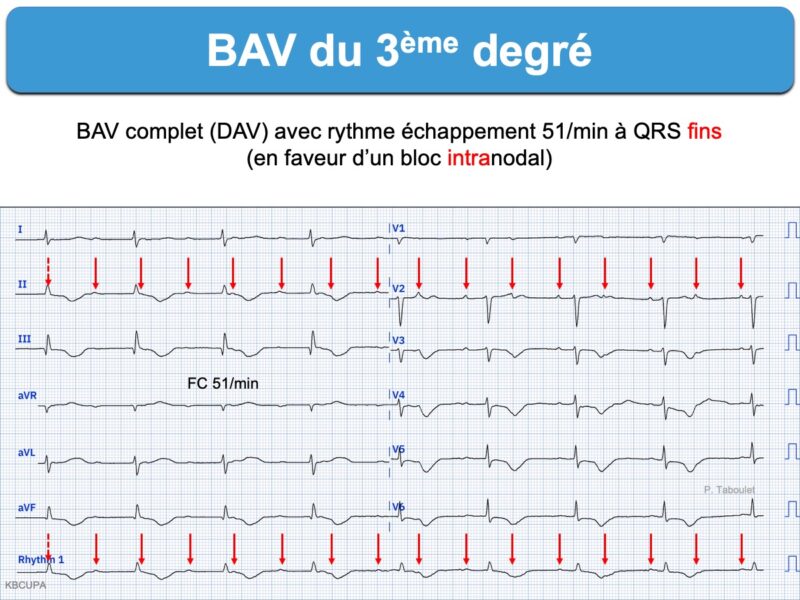
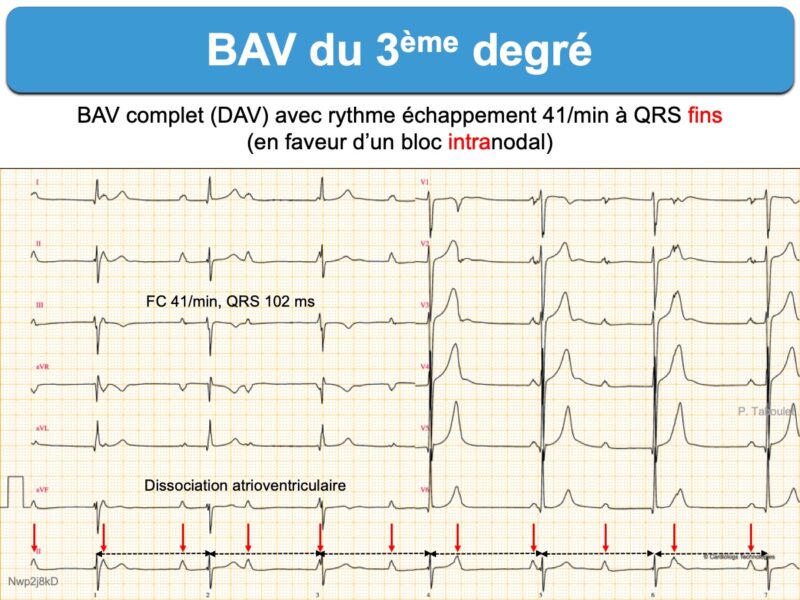
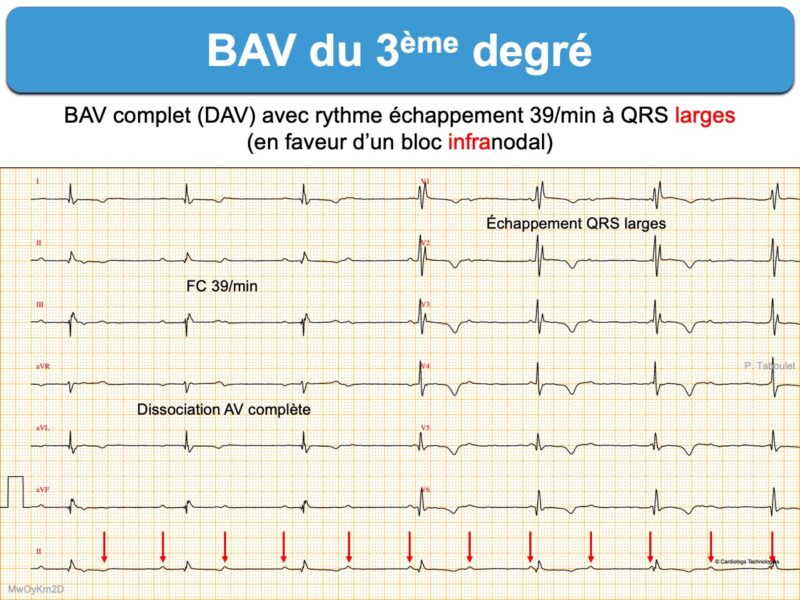
Rythme sinusal sans onde P sinusale conduite aux ventricules. Le rythme qui prend la commande du cœur provient d’un pacemaker physiologique accessoire nodal, hissien ou ventriculaire (cf. Rythme d’échappement). Il existe donc une dissociation AV complète avec des complexes QRS réguliers plus ou moins larges dont la fréquence dépend du siège du foyer d’échappement.
Lorsque le foyer d’échappement est proximal (au-dessus de la bifurcation du faisceau de His), les complexes QRS sont “fins” (< 120 ms) et la fréquence d’échappement environ 40-50 batts/min.
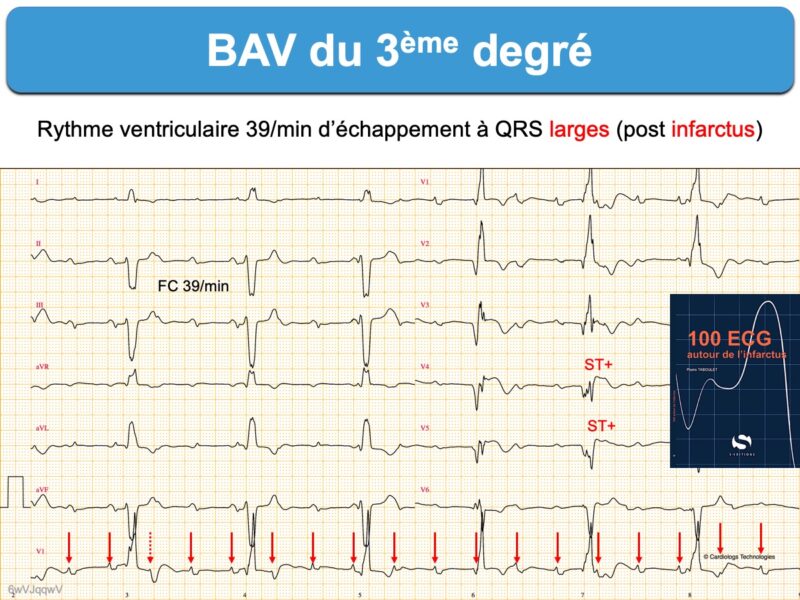
Lorsqu’il est distal, le cas le plus fréquent, ces complexes sont “larges” (≥ 120 ms) et la fréquence d’échappement environ 40-20 batts/min.
Astuces et pièges
- Ce bloc est parfois paroxystique et la brady-asystolie transitoire qui en résulte constitue la troisième cause de syncope organique, après les TV et le bloc sinoatrial.
- On en rapproche le bloc AV de haut degré (en cas de FA ou flutter à réponse ventriculaire lente et régulière) dont le rythme n’étant pas sinusal ne peut être un BAV 3.
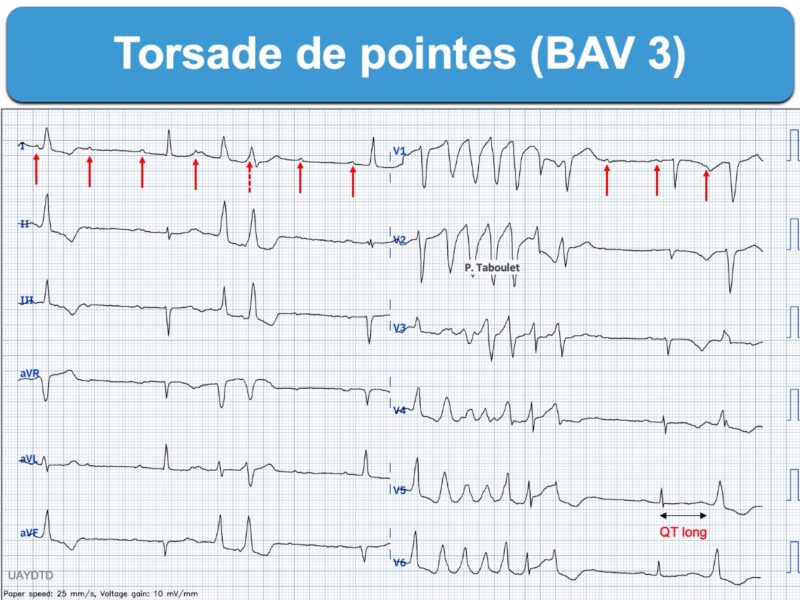
- Certains BAV 3 s’accompagne d’une fréquence cardiaque lente et d’une prolongation du QT qui peut se compliquer de torsade de pointes.
Traitement
Il faut rechercher de principe une étiologie métabolique (Cf. Hyperkaliémie), ischémique (Cf. Infarctus et bloc AV), médicamenteuse ou toxique (Cf. ECG et toxique), inflammatoire (myocardite…) ou infectieuse (endocardite).
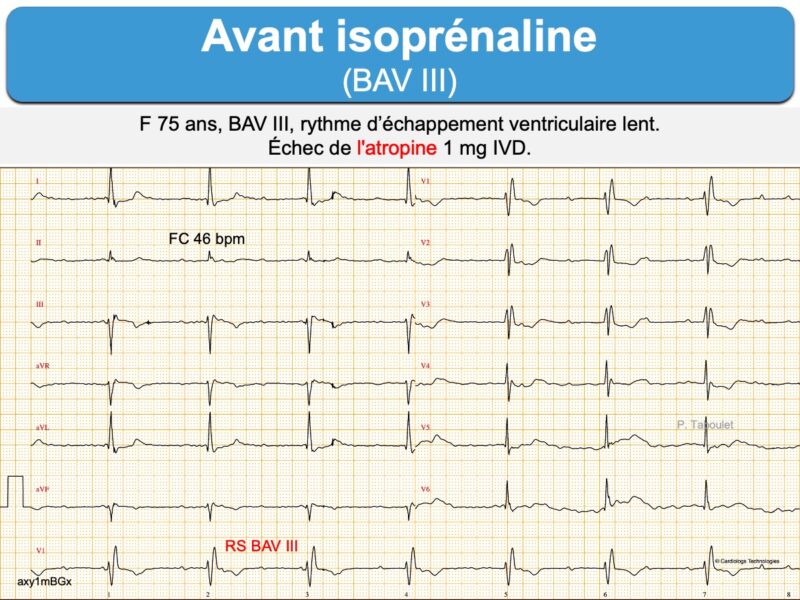
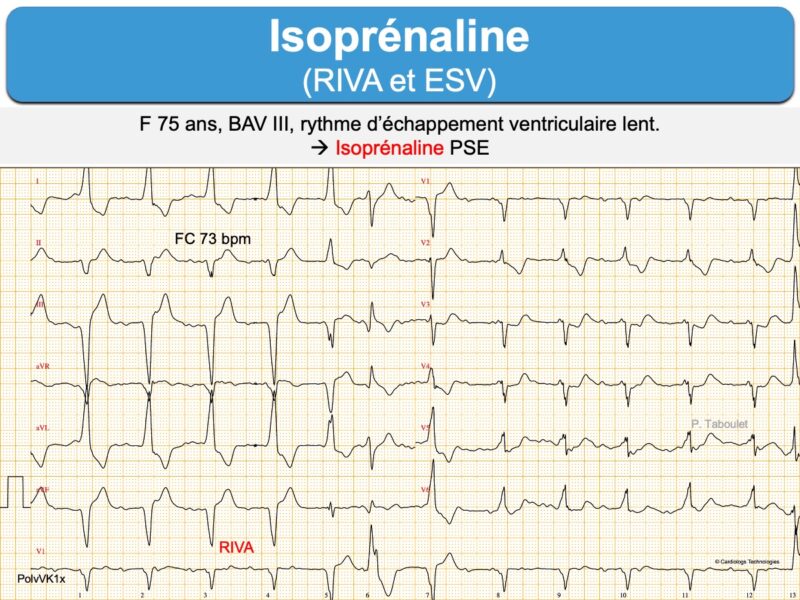
Le bloc intranodal complet peut être sensible à l’atropine ou l’isoprénaline, en revanche le bloc infranodal ne l’est pas. L’isoprénaline peut néanmoins accélérer la fréquence des complexes d’échappement (cf. Rythme idioventriculaire accéléré) et améliorer ainsi l’hémodynamique (avec un risque d’hyperexcitabilité ventriculaire type TV). Le traitement repose sur un stimulateur externe, temporaire ou définitif selon la cause.
Les effets proarythmogènes (ß1) et vasodilatateurs de l’isoprénaline (ß2) limitent sa tolérance en cas d’hémodynamique précaire [1][3].
Pour ces raisons, l’isporénaline a perdu son statut de médicament de référence et l’adrénaline ou la dopamine sont recommandées par certains experts en cas de réponse insuffisante à l’atropine (exemple de titration d’adrénaline : 0,05 mcg/kg/min – soit environ 0,2 mg/heure – puis selon la réponse, une dose croissante par pallier de 0,05 mcg/kg) [2].
Blog de S Smith : Giant Inverted T waves in an Elderly Patient