Intervalle PR ≤ 120 ms en rythme sinusal [1].
Un intervalle PR court peut prédisposer à des accès de tachycardies supraventriculaires. La découverte d’un PR court sur un ECG, doit donc faire rechercher l’existence de symptômes (palpitations, tachycardie…) ou d’anomalies ECG comme une préexcitation ou une hypertrophie ventriculaire. En l’absence de symptôme ou anomalie des QRS, aucune exploration complémentaire n’est recommandée.
Mesure
L’intervalle PR débute avec la dépolarisation des deux oreillettes (début de l’onde P), se poursuit par la propagation des influx à travers le nœud AV et le système de conduction du His et s’arrête avec la dépolarisation du myocarde ventriculaire (début du complexe QRS) (cf. Conduction intracardiaque).
La mesure peut varier selon les dérivations, aussi faut-il la mesurer dans au moins deux dérivations frontales. La mesure est plus juste quand l’étalonnage est accéléré de 25 à 50 mm/s et qu’elle s’effectue grâce à l’alignement de trois dérivations orthogonales (DI, DII, V1 ou DI, VF, V2) [1]. Les ordinateurs peuvent fournir des valeurs normales et ignorer un intervalle PR court accompagnant une préexcitation mineure dans des dérivations précordiales. Il faut donc valider manuellement les valeurs qu’ils proposent.
Physiopathologie
Un intervalle PR modérément court (100-120 ms), en l’absence de symptômes ou d’autres anomalies ECG, est généralement une variante ECG de la normale, Sinon, il peut traduire une anomalie de conduction atrioventriculaire à l’origine de TSV. Il s’observe sur cœur sain ou parfois pathologique : cardiomyopathie hypertrophique, anomalie d’Ebstein, l’atrésie tricuspide, transposition corrigée des gros vaisseaux, prolapsus de la valve mitrale, dystrophie musculaire de Duschenne, maladie de Pompe ou maladie de Fabry.
Trois phénomènes électrophysiologiques sont possibles, lesquels ne peuvent généralement pas être identifiés d’après les seules données de l’ECG 12 dérivations. Seule l’exploration électrophysiologique – utile chez les patients symptomatiques ou en cas de préexcitation – peut permettre de les distinguer [2].
A – Un PR court physiologique
Le PR est court chez le nourrisson, souvent chez l’enfant et l’adolescent (15% des jeunes de 15 ans, parfois < 80 ms chez 0,5% [6]) et peut le rester chez l’adulte. Ainsi 2% des sujets de plus de 20 ans auraient un intervalle PR < 110 ms. D’ailleurs, la durée du PR peut se raccourcir en cas de tachycardie, lors d’une stimulation sympathique ou d’une hyperthyroïdie. Dans ce cas, l’exploration électrophysiologique révèle un intervalle A-H court (≤ 60 ms) que la stimulation atriale allonge avec un phénomène de Wenckebach pour une fréquence similaire à celle des sujets normaux (< 160/min). Il y a donc une conduction décrémentielle normale. Ce « nœud hyperdromique » est une variante ECG de la normale.
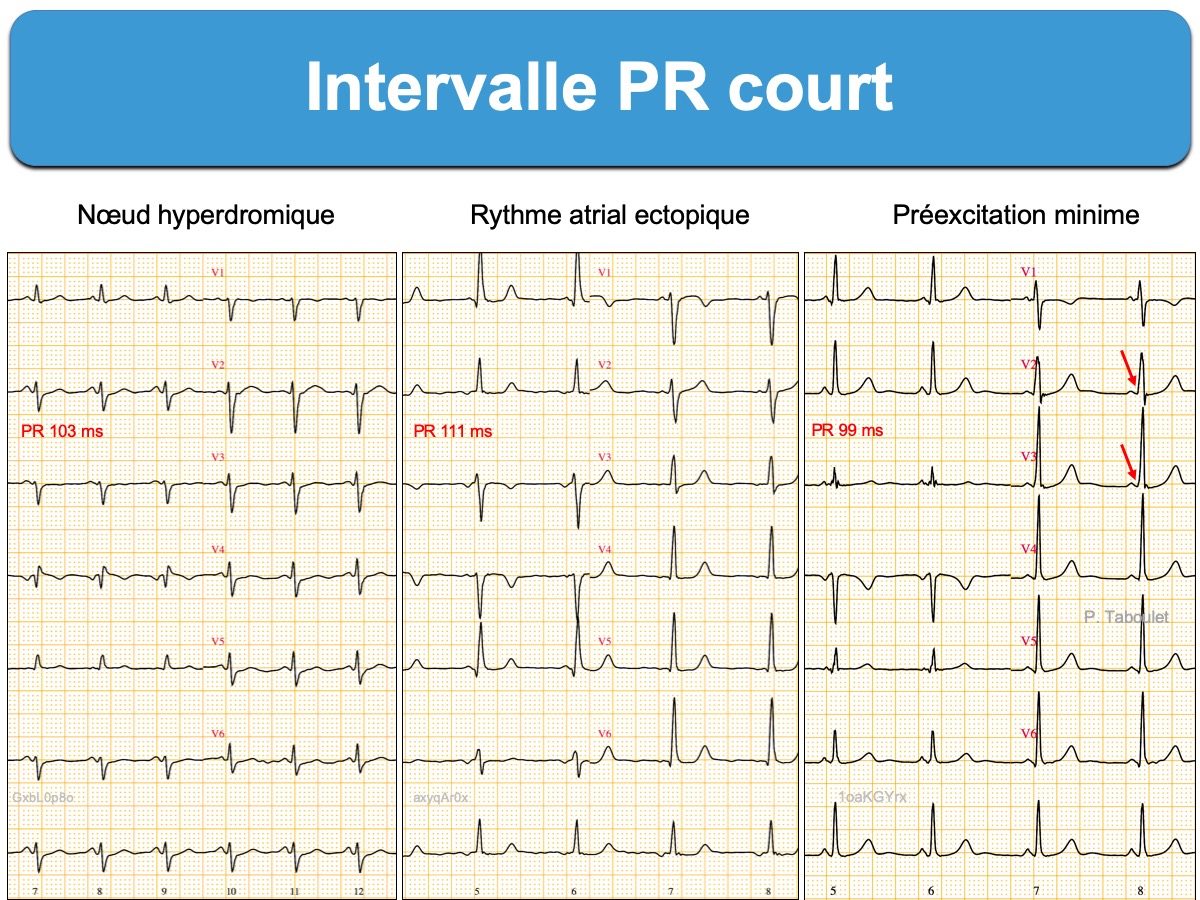
B – Une conduction nodale accélérée
L’intervalle PR est court en raison d’une conduction nodale particulière caractérisée au cours d’une exploration électrophysiologique par un intervalle A-H court (≤ 60 ms) et un incrément de A-H limité pour des fréquences de stimulation > 200/min, ce qui traduit une quasi-absence de conduction décrémentielle et peut se compliquer de tachycardie atriale à réponse ventriculaire rapide (> 200/min) [5].
C – Un faisceau accessoire
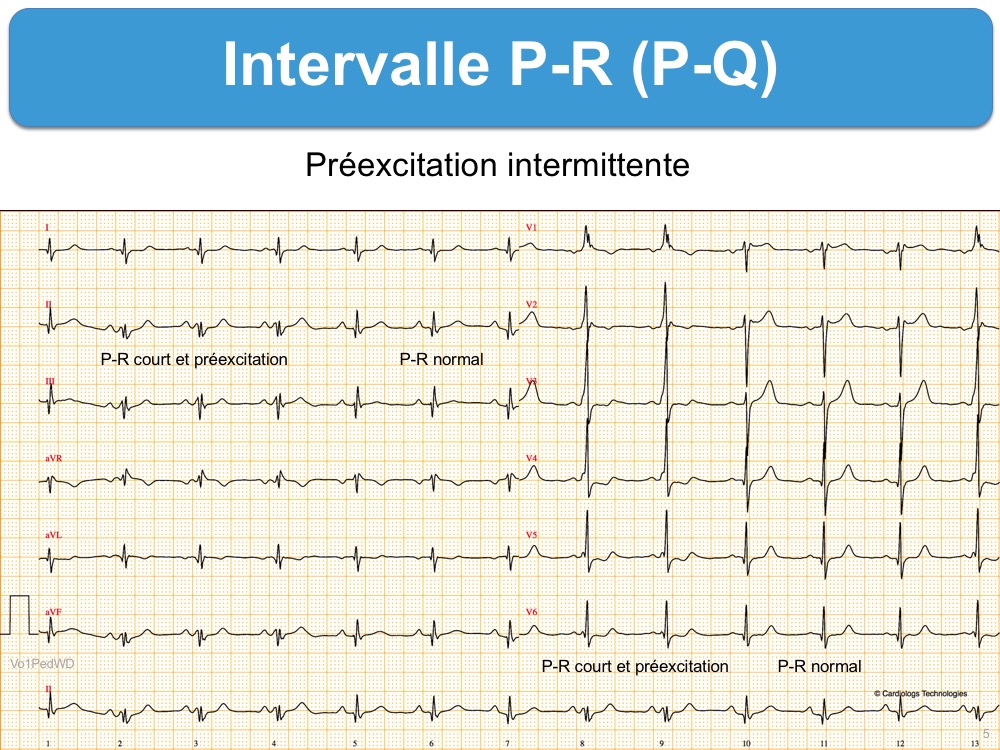
L’intervalle PR peut être court en raison d’une préexcitation ventriculaire par un faisceau de Kent. La préexcitation peut être mineure ou intermittente, aussi faut-il bien rechercher une onde delta, même petite, dans toutes les dérivations (cf. Préexcitation mineure). Un risque de tachycardie supraventriculaire existe (cf. Syndrome de Wolff-Parkinson-White). Une exploration de la voie accessoire est recommandée (ESC 2019 [7]) en raison d’un risque de fibrillation atriale préexcitée (cf. Super Wolff).
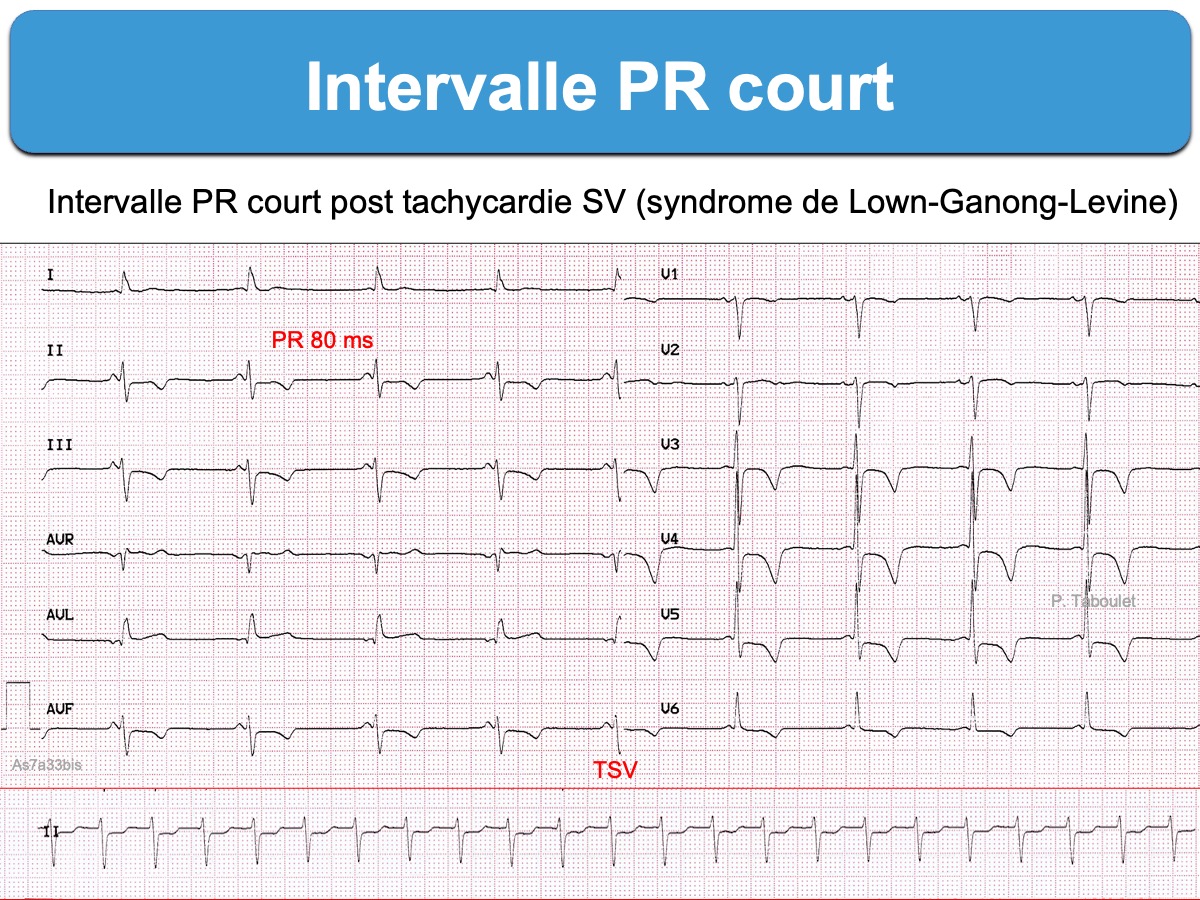
L’intervalle PR peut être court en raison de (rares) fibres atrio-hisiennes qui shuntent le nœud AV (cf. Faisceau accessoire). Comme il n’y a pas de primo dépolarisation du myocarde ventriculaire, il n’y a pas de préexcitation ventriculaire. Ces fibres peuvent exceptionnellement favoriser des crises de tachycardie supraventriculaire ou permettre la conduction 1:1 d’une tachycardie atriale ou de flutter atrial (cf. Syndrome de Lown-Ganong-Levine) [4][5].
Le mécanisme précis qui relie un PR court et une tachycardie supraventriculaire ne pourra être précisé que par exploration électrophysiologique.
Diagnostics différentiels
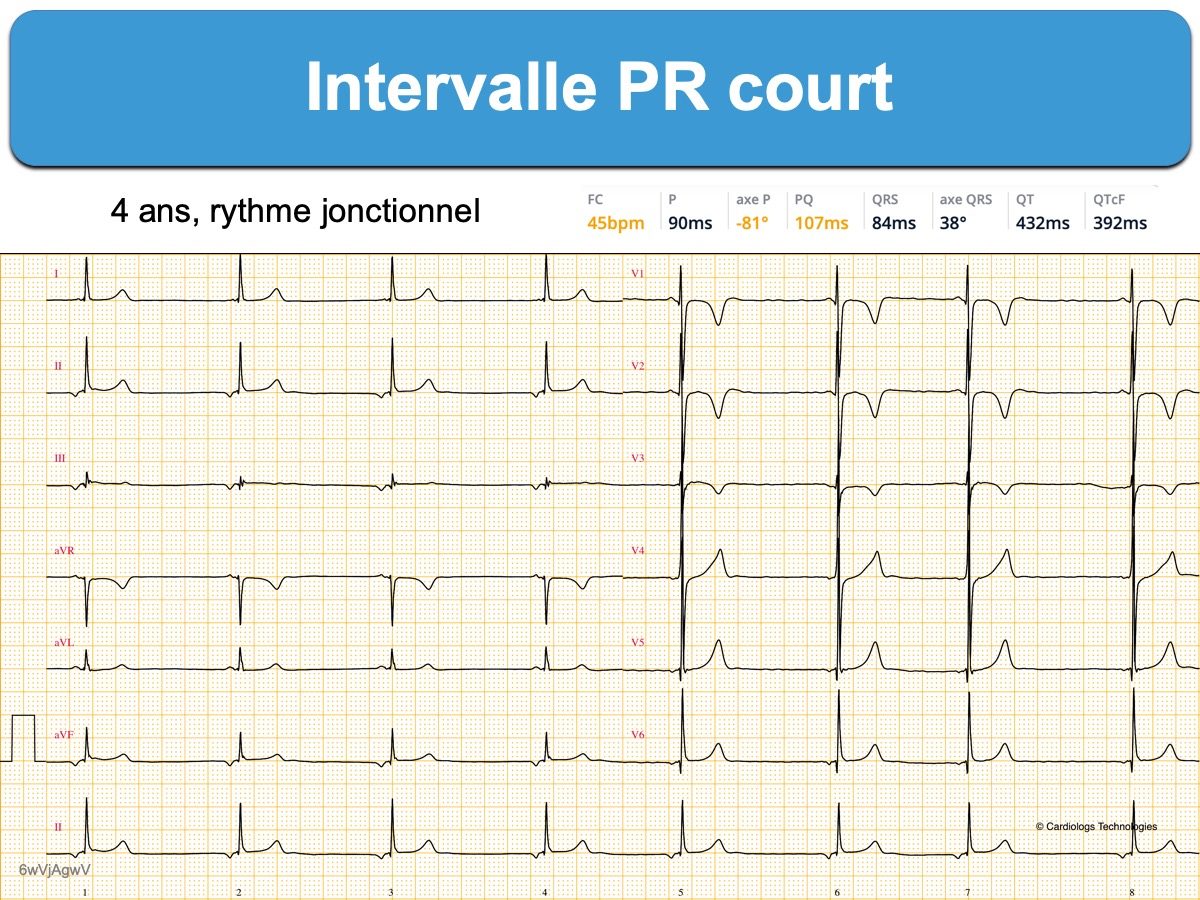
- Un rythme du sinus coronaire (rythme atrial bas) ou un rythme jonctionnel (AV jonctional pacemaker) s’accompagne d’un intervalle PR court
La suite est réservée aux membres et stagiaires du site.
Connexion | Devenir membre | Devenir stagiaire
