Déviation du segment ST au-dessous de la ligne de base.
L’amplitude de la déviation se mesure au niveau du point J (fin du QRS), par comparaison avec le point situé à la fin du segment PR (début du QRS). Néanmoins, au cours d’un ECG d’effort, elle se mesure à 40 voire 80 ms au niveau du point J.
Le mécanisme électrophysiologique s’explique par la perte de capacité des cellules sous-endocardiques à atteindre une amplitude de dépolarisation identique aux cellules sous-épicardiques (théorie de la « dépolarisation incomplète ») ou par une différence de potentiel de repos entre les deux couches (théorie du « courant de lésion »).
Valeur seuil du point J
Le segment ST normal au repos est isoélectrique (cf. ECG normal). Un discret sous-décalage de ST peut être normal, en particulier chez les sujets âgés ou en cas de fréquence cardiaque élevée.
La valeur seuil pour un sous-décalage anormal du point J est 0,5 mm (0,05 mV) dans les dérivations V2-V3 et 1 mm (0,1 mV) dans les autres pour les hommes et les femmes de tous âges (AHA 2009 [1]).
Tout « nouveau sous-décalage de ST horizontal ou descendant < 0,05 mV dans deux dérivations contiguës » doit faire évoquer, en situation clinique compatible, un syndrome coronaire aigu non ST+ (ESC 2018 [2] et ESC 2020 [3]).

Étiologies
Les étiologies étant très nombreuses, il faut utiliser une technique de lecture rigoureuse (cf. ECG : lecture, analyse et synthèse), comme pour l’analyse d’un sus-décalage de ST [4].
- connaître les circonstances cliniques et le terrain (sexe, âge, sport, ethnie…),
- analyser la ligne de base et vérifier le calibrage (1 mm = 0,1 mV)
- préciser le rythme et la conduction intracardiaque avec une analyse précise des complexes QRS
- calculer la fréquence cardiaque afin d’écarter une anomalie secondaire de la repolarisation
- définir le territoire électrique concerné (concordant ou diffus)
- préciser l’amplitude du sous-décalage au niveau du point J par rapport au segment PQ, la courbure (rectiligne, convexe ou concave) et l’orientation (horizontal, descendant ou ascendant)
- rechercher des complexes QRS modifiés par l’ischémie et des anomalies de l’onde T en faveur d’une étiologie ischémique (ischémie coronaire, SCA non ST+),
- rechercher une perte de la discordance appropriée (cf. Critères de Sgarbossa) en cas de QRS larges (bloc de branche gauche, hypertrophie ventriculaire, faisceau accessoire, rythme infranodal ou rythme électroentraîné)
- rechercher des anomalies en faveur d’une étiologie non ischémique (ex. péricardite, hyperkaliémie, embolie pulmonaire, takotsubo, préexcitation, repolarisation Brugada…)
- mesurer l’intervalle QT et calculer la durée de l’intervalle QTc afin d’écarter un syndrome du QT long, une imprégnation médicamenteuse (ex. digoxine, amiodarone), une anomalie métabolique (hypokaliémie, hypercalcémie).
- rechercher le caractère ancien en comparant le tracé avec un ECG préalable, stable ou dynamique en répétant les ECG par ex. tous les 1/4 d’heure si un SCA est suspecté (cf. ECG en situation ischémique).
- enfin proposer une hypothèse « électrocardiographique » qui réponde le mieux à la question clinique (cf. ECG : lecture, analyse et synthèse).
Lire. P. Taboulet. 100 autour de l’infarctus. S-édition (2020)
Étiologies
L’analyse précise du segment ST apporte des renseignements complémentaires utiles au diagnostic étiologique de certains sous-décalages de ST. Par exemple : [5]
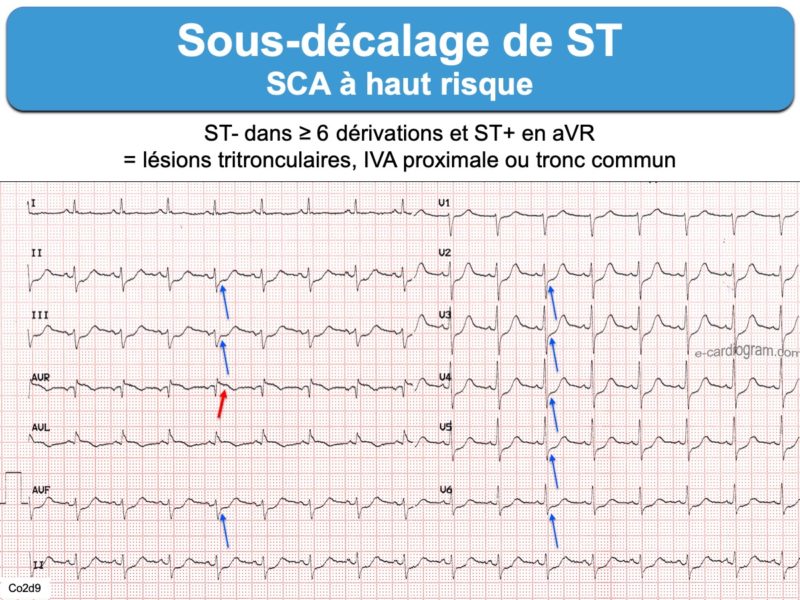
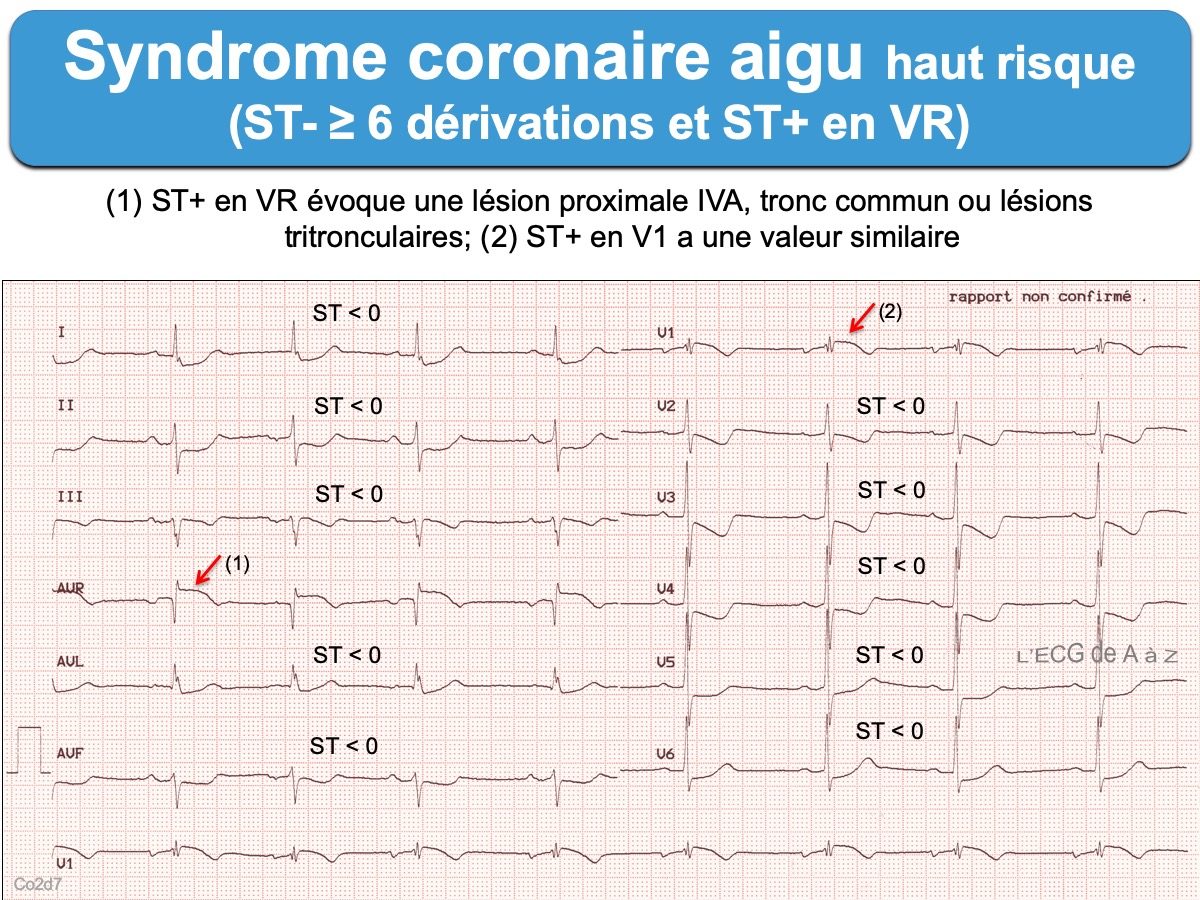
- un aspect horizontal ou descendant mais rectiligne (« raide ») est en faveur d’une lésion sous-endocardique d’origine ischémique. Plus le segment ST est sous-décalé, plus une ischémie coronaire est probable (avec ou sans occlusion coronaire). » Un sous-décalage de ST ≥ 1 mm (≥ 0,5 mm en V2-V3) présent dans 2 dérivations concordantes doit faire évoquer un syndrome coronaire aigu » en situation clinique compatible. Un sous-décalage ≥ 1 mm dans au moins 8 dérivations associées à un ST+ en V1 et/ou VR doit faire suspecter l’occlusion du tronc commun, de l’IVA proximale ou une atteinte tritronculaire [1][2] (SCA non ST+ avec ST+ en VR). Il peut aussi s’agir d’un infarctus sans occlusion coronaire aiguë (MINOCA) [7].
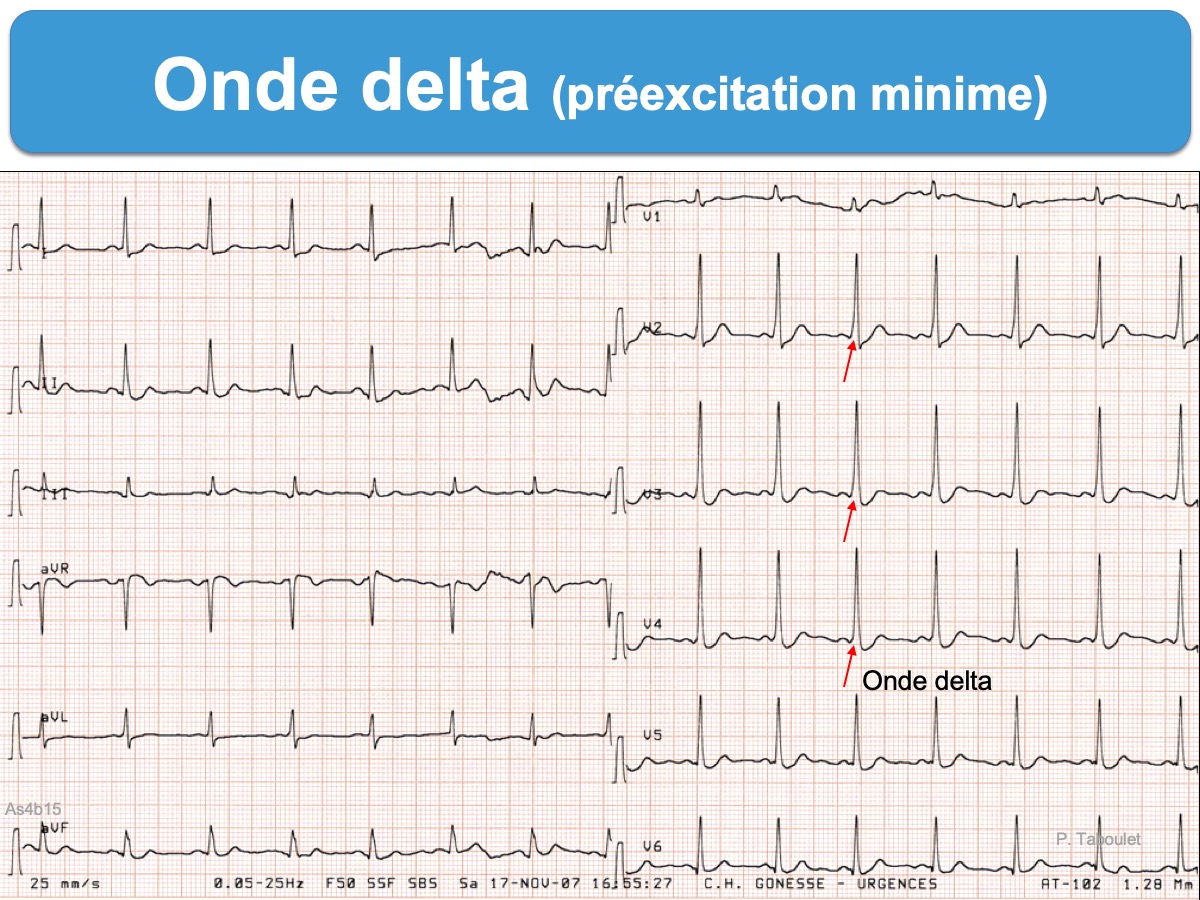
- un aspect descendant avec une légère convexité supérieure se rencontre au cours d’une hypertrophie VG ou hypertrophie VD, d’un bloc de branche ou d’une préexcitation (le ST- est alors visible dans les dérivations où l’onde R ou l’onde delta domine).
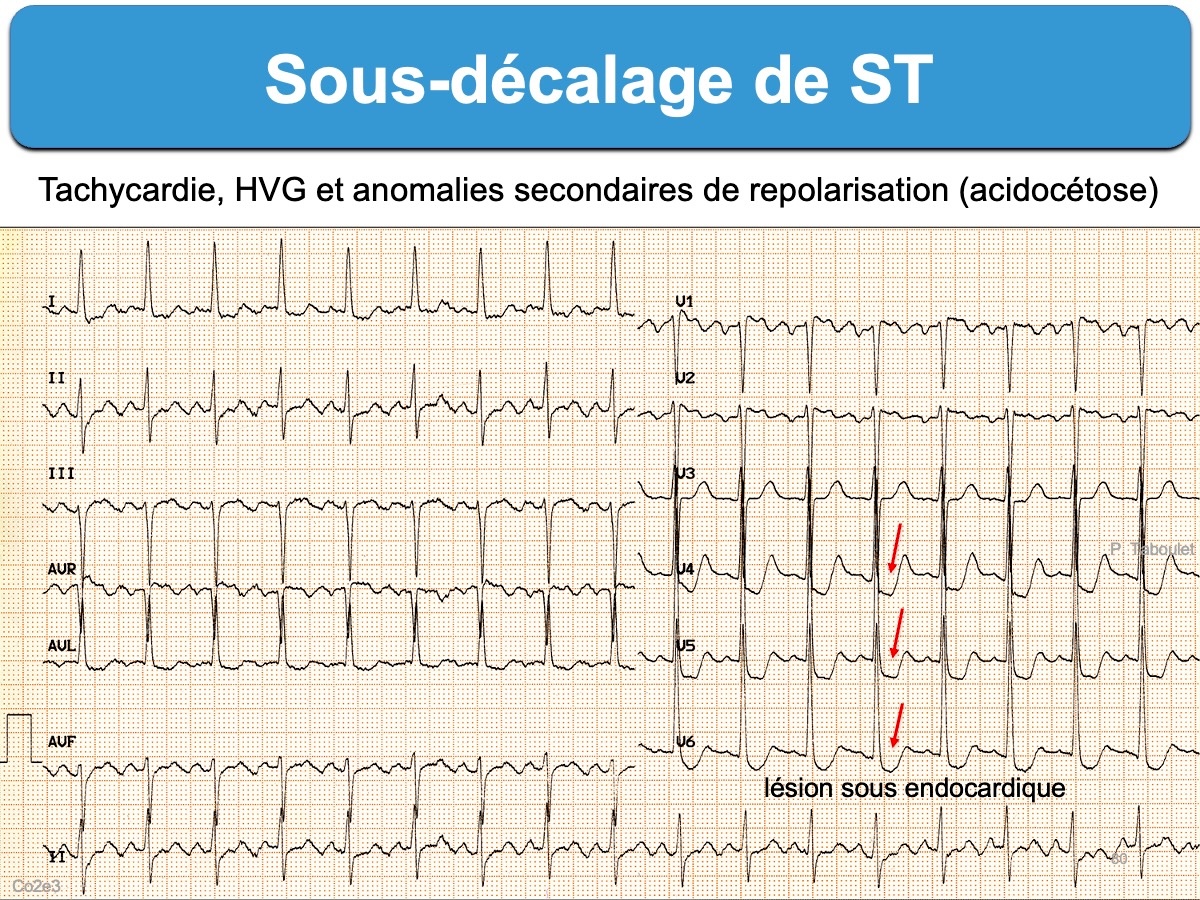
- un aspect descendant au cours d’une tachycardie évoque plutôt un trouble fonctionnel secondaire à une anémie, une hypovolémie, une acidose… un collapsus. Le sous-décalage est alors visible dans les dérivations où l’onde R domine S et augmente avec l’amplitude de l’onde R.
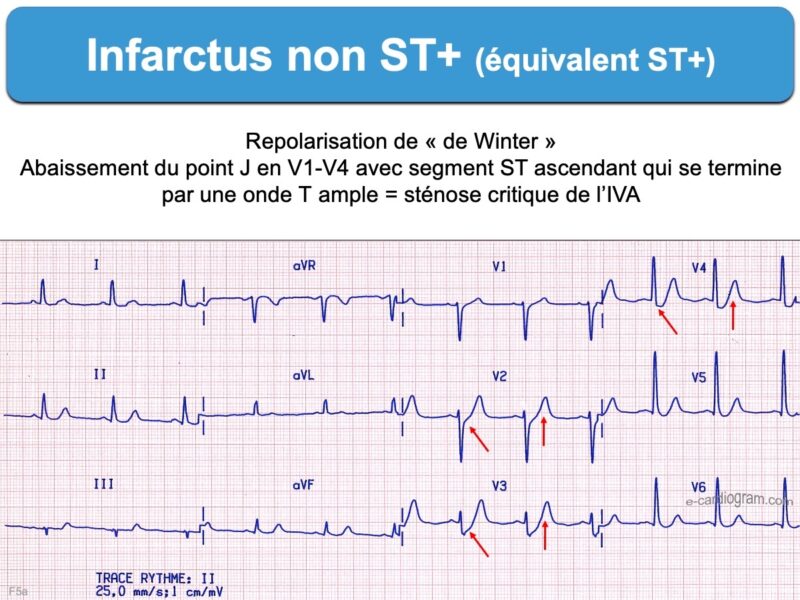
- un aspect ascendant rapidement vers un onde T plutôt symétrique doit faire évoquer une étiologie primitive coronaire, en particulier si l’onde S domine l’onde R (cf. complexe ST/ de de Winter).
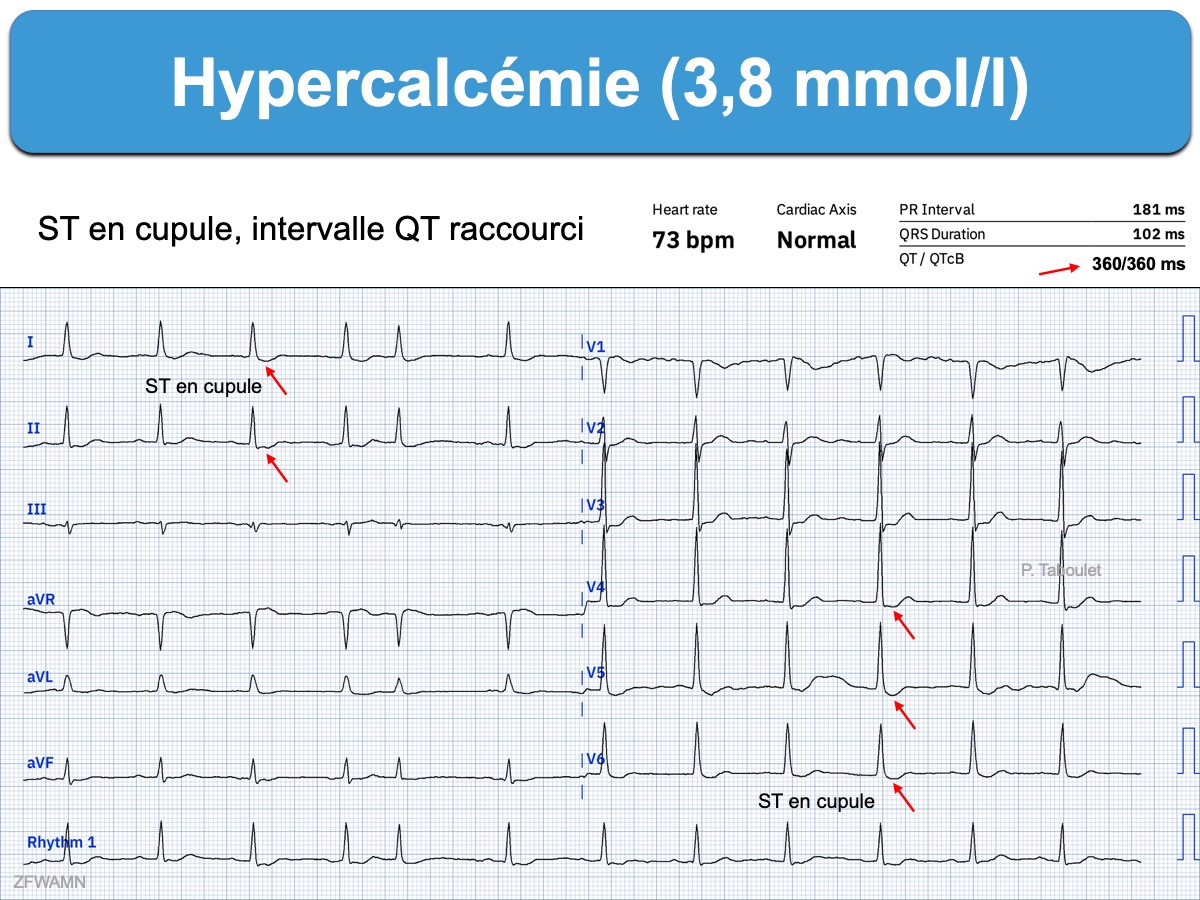
- un aspect descendant en cupule suggère une imprégnation digitalique ou plus rarement une hypercalcémie.
- un aspect en S italique couché avec prolongation de l’intervalle QT évoque une imprégnation en amiodarone, en quinidine ou une hypokaliémie.
- Un sous décalage diffus peut se rencontrer au cours d’une péricardite liquidienne subaiguë ou chronique.
La spécificité de la courbure pour porter un diagnostic étiologique est faible. L’interprétation peut être facilitée par la comparaison avec des ECG antérieurs, la répétition des tracés, la règle de la discordance appropriée ou un test à la trinitrine.
Certains sous-décalages de ST associés à des troubles du rythme (comme une TV polymorphe) appartiennent au syndrome familial de sous-décalage de ST [6].
Faîtes des quiz sur le site web (plusieurs niveaux de connaissance 1 à 3).
Ex. Coronaropathie 1
YouTube : ma playlist
Si vous souhaitez améliorer ce contenu, merci de me contacter
La suite est réservée aux membres et stagiaires du site.
Se connecter | Devenir membre | Devenir stagiaire