Les pacemakers (ou stimulateurs cardiaques) sont fiables, mais les causes de dysfonctionnement nombreuses… [1][2][3]. C’est pourquoi l’information du patient et l’organisation d’un suivi sont essentielles.
Les éléments de surveillance
– Le carnet de surveillance (à porter sur soi)
– Radio de thorax de face : position correcte de la sonde
– Test à l’aimant : force le stimulateur à fonctionner et permets de tester l’usure de la pile sans matériel complexe.
– Vérification télémétrique (usure de la pile, intégrité des sondes) : après la pose puis suivi annuel
– Possibles dispositifs de télésurveillance à domicile : évite des déplacements inutiles, réaction rapide
Les causes de dysfonctionnement
- L’usure de la pile est annoncée par certains critères (définis par le fabricant) comme par exemple : une diminution de la fréquence d’échappement, une régression du mode de stimulation vers un mode plus simple pour les stimulateurs double chambre ou asservis, une diminution (généralement > 10 %) de la fréquence magnétique attendue en réponse au test à l’aimant.
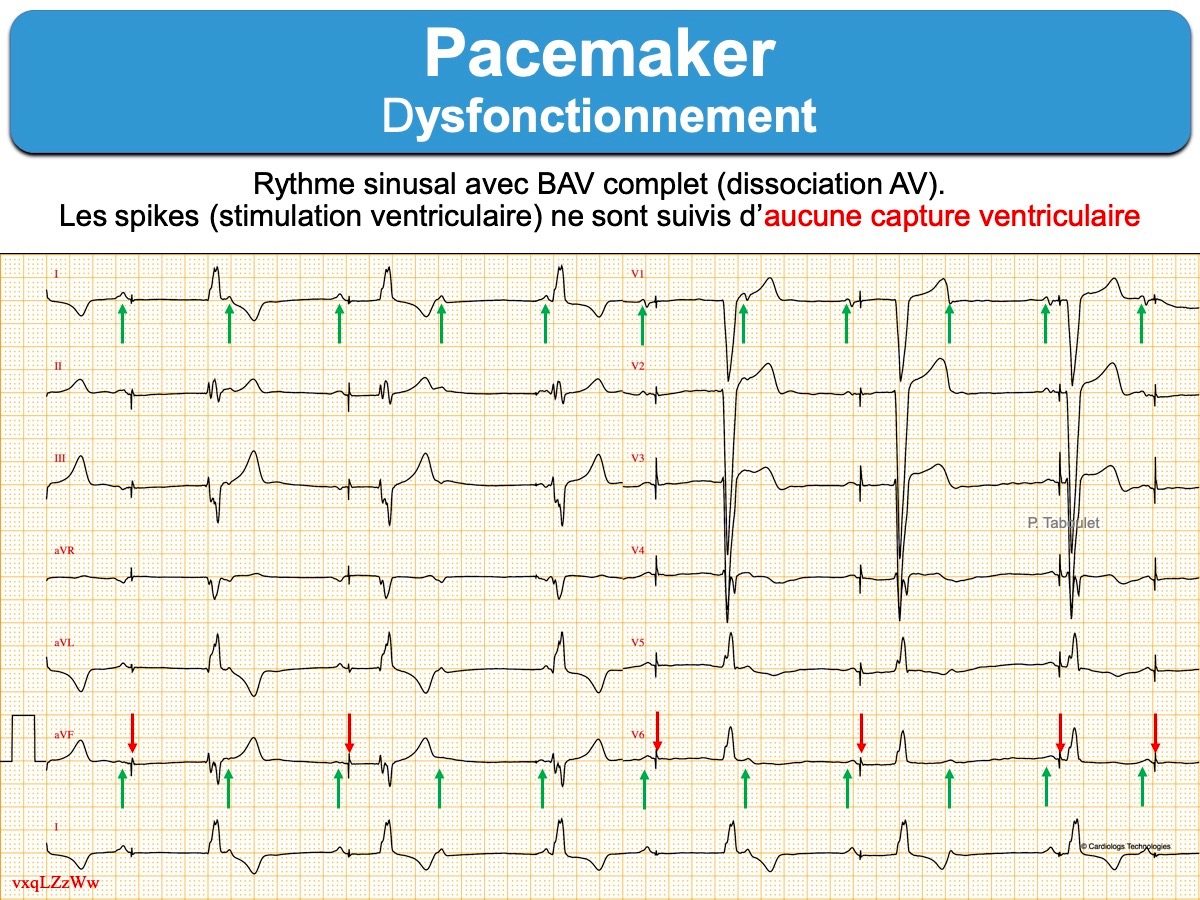
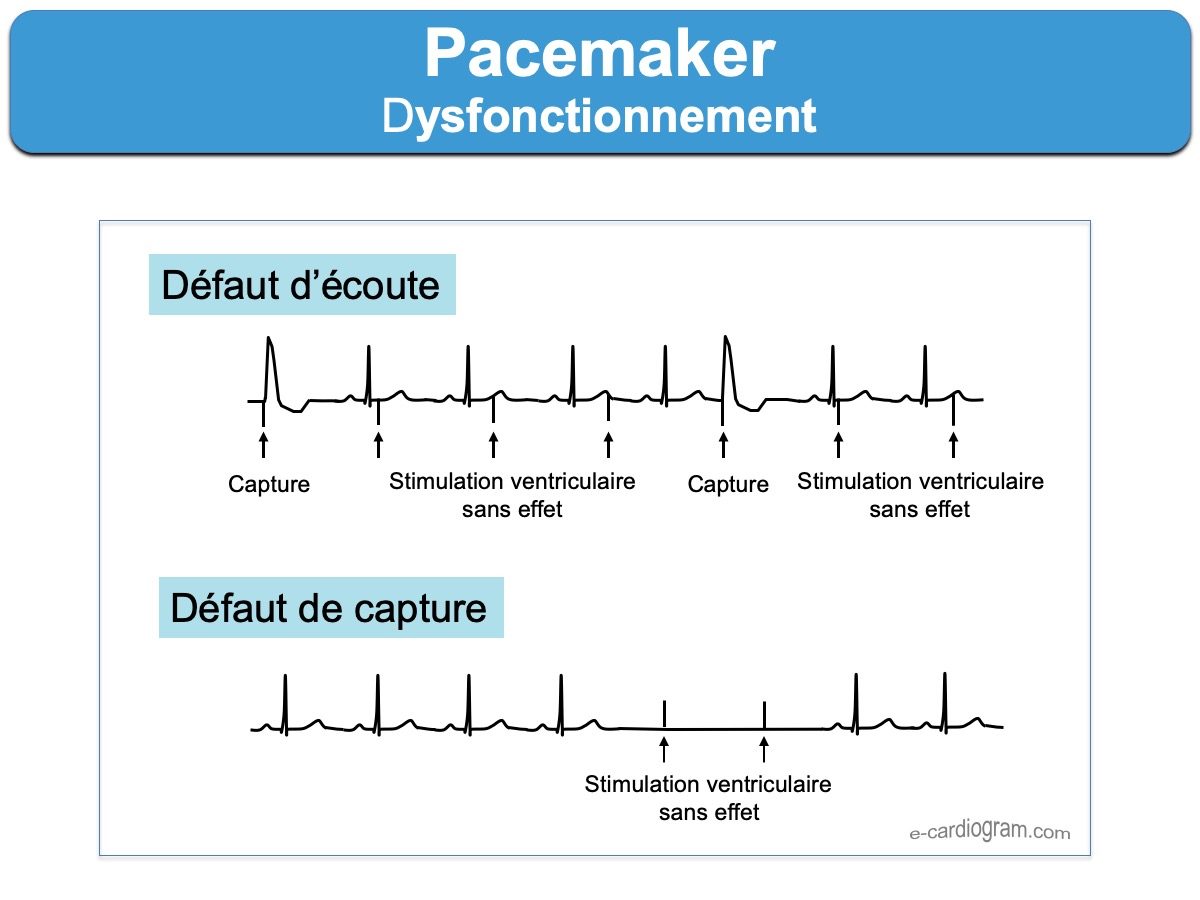
- La perte de capture est l’incapacité d’obtenir la dépolarisation d’une cavité après la délivrance du courant électrique (spike sans P / QRS). Elle s’explique soit par un déplacement ou une rupture de sonde(s) soit par une augmentation du seuil de stimulation (usure, hyperkaliémie). Elle peut être constante ou intermittente, en fonction parfois des mouvements respiratoires si la sonde est « flottante ». L’application d’un aimant sur le boîtier permet de vérifier le fonctionnement sur un mode asynchrone (VOO, AOO ou DOO) qui dévoile le défaut permanent ou intermittent de stimulation. La prise en charge dépend de la dépendance connue ou non du patient vis-à-vis de la stimulation cardiaque.
- La perte de détection (undersensing) correspond à une perte d’écoute des complexes spontanés… Un risque exceptionnel de phénomène R/T est possible. De façon moins grave, certaines dépolarisations spontanées (A ou V) ne sont pas détectées à temps et le spike tombe sur l’onde P ou le QRS (“détection tardive)”. L’oversensing est le phénomène inverse. Il correspond à un réglage trop sensible du PM qui détecte (écoute) des signaux perturbateurs comme des potentiels musculaires du grand pectoral ou des ondes T. En mode VVI, cela conduit chez les patients dépendants de leur stimulateur à une asystole brève. En mode double chambre DDD, cela conduit à une augmentation de la fréquence ventriculaire si c’est la stimulation atriale qui est surdétectée et à une asystole brève si c’est la stimulation ventriculaire.
- Le « syndrome du pacemaker» (dyspnée, fatigabilité ou palpitations, voire insuffisance cardiaque) peut survenir lorsque le PM en mode VVI active de façon rétrograde les oreillettes : celles-ci se contractent alors immédiatement après la contraction ventriculaire, sur des valves AV fermées, ce qui explique les signes cliniques. Ces symptômes peuvent également survenir en cas d’inadaptation de la fréquence à l’effort ou apparition d’un dysfonctionnement du VG lié à une stimulation ventriculaire droite prolongée, d’où l’intérêt d’économiser la stimulation VD par des fonctions complexes (cf. Pacemaker. Fonctions complexes) ou une stimulation directe de la branche gauche.
- Une tachycardie par réentrée électronique peut survenir en mode DDD, en cas d’onde P rétrograde détectée par la sonde atriale et suivie après le DAV programmé d’une stimulation ventriculaire avec activation rétrograde en boucle (cf. Tachycardie par réentrée électronique). Cette tachycardie peut être arrêtée par un test à l’aimant, mais le stimulateur devra être reprogrammé pour éviter les récidives (algorithmes spéciaux).
- Une altération du PM peut survenir après un choc électrique externe, pouvant conduire à une perturbation transitoire ou définitive de la stimulation; une vérification du PM au décours du choc est indispensable. Pour éviter cela, on peut couper la fonction d’écoute du PM par l’apposition d’un aimant avant la délivrance du choc.
- Une migration de sonde (ex. stimulation du VG via un PFO…: dans ce cas on constate un retard droit en V1) [3]
Références en français [1]
Références en anglais [2]
Cas cliniques [3]
Si vous souhaitez améliorer cette page, contactez-moi, merci