Le médecin, le sportif et le certificat d’absence de contre-indication (CACI) au sport
.
Vidéo de synthèse sur YouTube (PT 20 min)
En 2016, en France, l’Agence nationale de sécurité sanitaire (Anses) a émis des recommandations adaptées à différents groupes de population (enfants, adolescents, adultes, personnes âgées, femmes enceintes, etc.) pour qu’ils adoptent un mode de vie actif dès leur plus jeune âge, dans un environnement favorable (Anses 2016, Santé publique 2017).
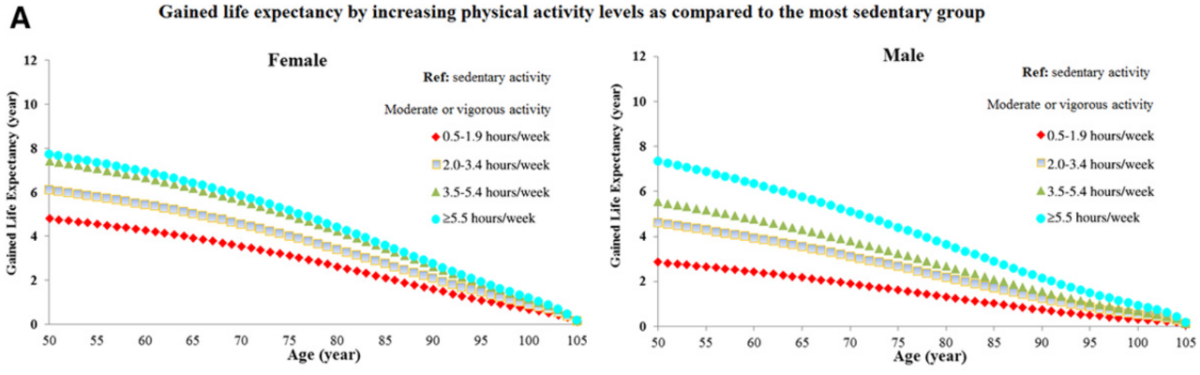
En effet, pratiquer une activité physique régulière ou un sport est bon pour la santé à tout âge et cette pratique est encouragée et peut être prescrite à des fins de santé chez l’adulte (HAS 2022). Les vertus reconnues sur le système cardiovasculaire, respiratoire… et la réduction du risque cancéreux expliquent l’effet bénéfice du sport sur l’espérance de vie et en particulier chez les sujets âgés. Ainsi, la pratique d’un sport pendant au moins 5 ans chez les adultes ≥ 50 ans est bénéfique pour prolonger jusqu’à 8 ans leur espérance de vie (cf. courbes selon sexe et âge de début [20] et revue de la littérature AHA 2018 [22]).

En France en 2023, environ 16,5 millions de licences et autres titres de participation sont délivrés par l’ensemble des fédérations agréées par le ministère des Sports [15]. Les fédérations de football, de tennis et d’équitation sont parmi celles qui délivrent le plus de licences.
L’évaluation du risque cardiovasculaire lié au sport est prise en compte par le gouvernement français qui a édicté un cahier des charges (JO 2021) pour les Maisons sport-santé et une loi pour encadrer la consultation médicale et le CACI (JO 2022).
En effet, dans un très (très) petit nombre de cas, la pratique d’un sport avec une forte contrainte cardiovasculaire peut être associée à un risque de mort subite.
- Chaque jour en France, un jeune âgé de 12 à 35 ans meurt tragiquement en pratiquant un sport, selon les données françaises de 2014 (plus de 1000 morts par an au total et environ 200 à 300 chez les jeunes de 12 à 35 ans) [7]. L’incidence annuelle varie entre les registres de 0,5 (Oakley 2001 [16]) à plus récemment 1-2/100.000 par an [7bis][21][23], largement supérieure entre 18 et 35 qu’avant 18 ans et au moins le double après 35 ans (AHA 2020 [22]). La très grande majorité des sportifs décédés est masculine et le décès survient plutôt durant un sport intense, plus « récréatif » que compétitif, et il est plus rare chez les athlètes (Carre 2014, Corrado 2003, Marijon 2011, Bohm 2023 [7], Ha 2023 [21]) ou équivalent [7bis].
Pathologies
-
- Avant l’âge de 35 ans, qu’il s’agisse d’athlètes ou non, l’autopsie du cœur effectuée en cas de décès soudain révèle généralement un résultat négatif, ce qui laisse supposer une cause rythmique (sudden arrhythmic death) [17][22]. L’étiologie structurelle la plus retrouvée est la cardiomyopathie hypertrophique dans des proportions variables selon les registres USA ou Eur [17][22].
- Parmi les sportifs décédés lors d’une pratique sportive récréative ou compétitive, la maladie coronarienne est la principale cause. Chez les jeunes, elle est généralement due à une malformation congénitale, tandis que chez les personnes plus âgées, elle est souvent attribuable à une rupture de plaque, aggravée par des facteurs de risque.
- les autres causes identifiées sont nombreuses, mais rares : cardiomyopathie VD arythmogène, canalopathies arythmogènes (syndrome de Brugada, QTLC, TV catécholergique), myocardite, syndrome de Wolff-Parkinson-White, commotio cordis, aortopathie (maladie de Marfan), hypothermie, traumatisme…).
Les pathologies structurelles ou rythmiques sont le plus souvent inapparentes et donc méconnues lors de l’initiation du sport, malgré un interrogatoire et un examen médical (faits dans le cadre du certificat d’absence de contrindication au sport pour l’obtention d’une licence de compétition ou de loisir par une fédération sportive) et a fortiori si le patient n’a pas consulté dans le cadre d’un sport de loisir (jogging, football, vélo, sport en salle…).
Parfois, lors d’un bilan médical initial ou d’un suivi régulier d’un sportif (par exemple lors du renouvellement de la licence), un électrocardiogramme (ECG) peut révéler une pathologie favorisante (ECG : sportif pathologique). Encore faut-il savoir reconnaître un ECG Killer pouvant être à l’origine d’un trouble du rythme fatal (cf. Fibrillation ventriculaire). Ci dessous, 5 exemples que l’on peut rencontrer chez le sportif (lifeinthefastlane.com).
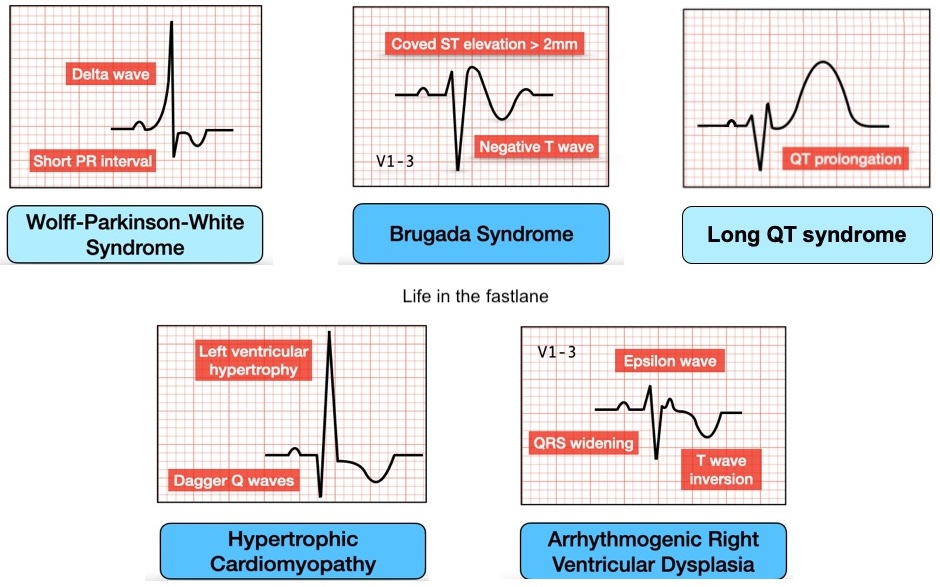
- Après 35 ans chez l’homme et 45 ans chez la femme, et surtout chez les personnes à risque élevé de maladies cardiovasculaires, la reprise d’une activité physique peut entraîner une insuffisance coronaire aiguë (infarctus dû à la rupture d’une plaque d’athérome coronaire essentiellement). Il est prudent d’effectuer un examen cardiovasculaire adapté au sport envisagé [1] (cf. 10 règles d’or du sportif validé par l’académie nationale de médecine (HAS 2022 tableau 5).
Les médecins généralistes, les médecins du sport et les cardiologues ont un rôle crucial à jouer dans l’encadrement d’une pratique sportive et la réduction du risque cardiovasculaire. Ce rôle est encadré par la loi publiée au JO du 12 juin 2022 (Code du sport. mars 2022. Suivi médical des sportifs (Articles A231-1 à A231-5).
Que préconise la loi française en 2022 ?
Afin de favoriser les pratiques sportives, la loi n° 2022-296 du 2 mars 2022 visant à démocratiser le sport en France – article 23 a simplifié les conditions pour lesquelles un certificat à la pratique du sport peut être exigé pour la délivrance ou le renouvellement d’une licence par une fédération sportive ou pour la participation à une compétition sportive (HAS 2022, Consultation et prescription médicale d’activité physique à des fins de santé chez l’adulte, tableau 26).
–> « Pour les personnes mineures, et sans préjudice de l’article L. 231-2-3, l’obtention ou le renouvellement d’une licence, permettant ou non de participer aux compétitions organisées par une fédération sportive, est subordonné à l’attestation du renseignement d’un questionnaire relatif à l’état de santé du sportif mineur, réalisé conjointement par le mineur et par les personnes exerçant l’autorité parentale. L’interrogatoire est capital pour la recherche d’antécédents personnels et familiaux (ou de symptômes), qui pourraient orienter le médecin traitant vers une pathologie cardiaque et lui faire requérir un avis spécialisé (HAS 2022, Tableau 6).

Lorsqu’une réponse au questionnaire de santé conduit à un examen médical, l’obtention ou le renouvellement de licence nécessite la production d’un certificat médical attestant l’absence de contre-indication à la pratique sportive. Dans ce cadre, l’ECG de repos peut être contributif pour détecter une pathologie asymptomatique potentiellement arythmogène » (HAS santé 2022 p.41).
Pour mémoire, les mineurs sont soumis à des examens de santé réguliers obligatoires prévus par le code de la santé publique (cf article R.2132-1) au cours desquels le médecin devra « rechercher d’éventuelles contre-indications à la pratique sportive » (trois de la septième à la dix-huitième année).
Cette position est celle du Haut Conseil de la santé publique (21 juin 2017) : Avis relatif au certificat médical d’absence de contre-indication à la pratique du sport chez les enfants, suite au décret n°2016-1157 du 24 août 2016. « les examens de contrôle de l’activité physique et sportive ayant pour but la délivrance d’un certificat, assurés pour la plus grande part d’entre eux par des médecins généralistes, ne comportent pas d’examens complémentaires sinon en cas de signes d’appel. La pratique systématique d’un ECG n’est pas nécessaire et laissée au libre jugement du praticien« .
–> « Pour les personnes majeures, la délivrance ou le renouvellement d’une licence par une fédération sportive peut être subordonné à la présentation d’un certificat médical permettant d’établir l’absence de contre-indication à la pratique de la discipline concernée ».
 Les fédérations sportives mentionnées à l’article L. 131-8 fixent dans leur règlement fédéral : » les conditions dans lesquelles un certificat médical peut être exigé pour la délivrance ou le renouvellement de la licence ; la nature, la périodicité et le contenu des examens médicaux liés à l’obtention de ce certificat, en fonction des types de participants et de pratique« .
Les fédérations sportives mentionnées à l’article L. 131-8 fixent dans leur règlement fédéral : » les conditions dans lesquelles un certificat médical peut être exigé pour la délivrance ou le renouvellement de la licence ; la nature, la périodicité et le contenu des examens médicaux liés à l’obtention de ce certificat, en fonction des types de participants et de pratique« .
Un examen médical avec certificat d’absence de contre-indication n’est donc pas systématique. Un auto-interrogatoire ou un interrogatoire médical qui révèlerait un signe ou symptôme d’alerte (7 questions, HAS 2022 tableau 6) doit conduire à une consultation médicale et, au besoin, un avis médical spécialisé.
Si un certificat est requis par la fédération sportive : « La production d’un certificat médical est subordonnée à la réalisation d’un examen médical effectué, par tout docteur en médecine ayant, le cas échéant, des compétences spécifiques, selon les recommandations de la Société française de médecine de l’exercice et du sport. » Les textes ne prévoient ce certificat initial et son renouvellement tous les 3 ans Que sur des données uniquement cliniques [1], mais les fédérations peuvent exiger un examen médical annuel et d’autres examens selon les contraintes particulières liées au sport (ex, rugby, alpinisme, plongée, arme à feu, véhicule, etc.). Les indications d’examens complémentaires pour la détection du risque d’évènement cardiovasculaire grave sont limitées et doivent rester ciblées (lire [16]).
Il est important de noter que la consultation chez un médecin généraliste est à la charge du sportif, car la Sécurité sociale ne la considère pas comme une étape dans un parcours de soins. Par conséquent, une feuille de soins ne peut être délivrée (voir Remboursement par une mutuelle). Un éventuel bilan cardiologique complémentaire sera quant à lui pris en charge par la Sécurité sociale.
Que recommande la HAS en 2022 ?
Bonnes pratiques : Consultation et prescription médicale d’activité physique à des fins de santé chez l’adulte (HAS. 79 pages)
Probabilité d’un grave événement cardiovasculaire en lien avec l’exercice physique (HAS santé, Tableau 24)
 –> La reprise d’une activité physique
–> La reprise d’une activité physique
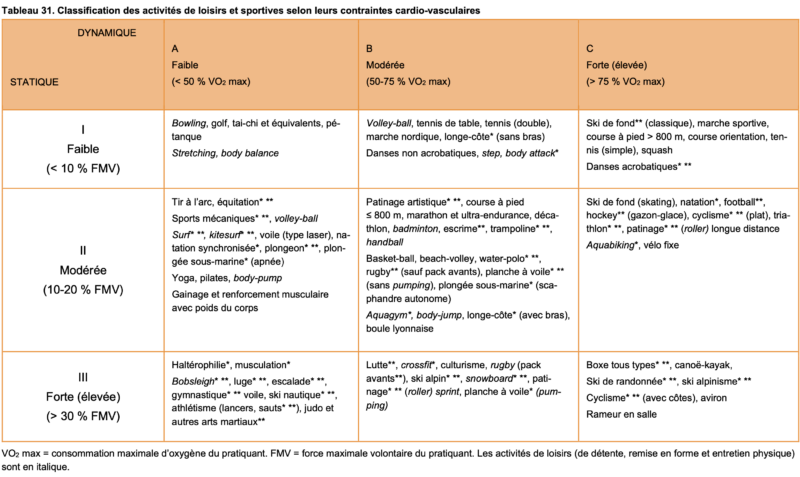
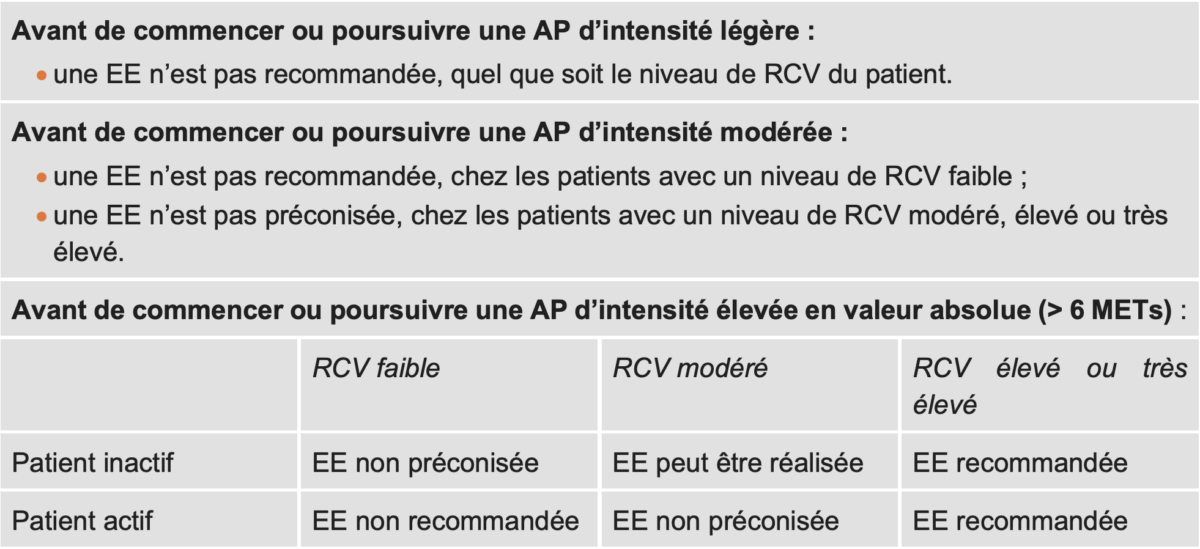
(AP) après 35-45 ans peut être à risque selon le niveau d’intensité de l’AP (HAS 2022. Classification des activités de loisirs et sportives selon leurs contraintes cardiovasculaires Tableau 31). En fonction des facteurs de risque cardiovasculaire (RCV) et du niveau d’effort, et a fortiori en cas de maladie cardiovasculaire avérée, il peut être nécessaire d’effectuer un ECG de repos et parfois un ECG au cours d’une épreuve d’effort. L’EE n’est recommandée qu’en cas de RCV élevé ou très élevé et une AP d’intensité élevée. En effet, « le risque de mort subite et d’infarctus du myocarde augmente pendant et peu de temps après des périodes d’effort physique vigoureux » [22].
Épreuve d’effort (EE) chez un patient asymptomatique (HAS santé, Tableau 25)
En France, la médecine du sport (Pr F. Carré) a émis des recommandations sur la place de l’épreuve d’effort chez le sportif. Elle en précise les indications en fonction du niveau de sédentarité, de l’âge (le sexe féminin a été oublié, mais il est rarement concerné) et de la contrainte cardiovasculaire lors de l’activité sportive. Elle en définit aussi les limites : » Il faudrait réaliser 200 000 épreuves d’effort dans la population générale pour éviter une mort subite ! » Il est donc crucial de cibler les indications et d’éviter de demander une épreuve d’effort dans les cas suivants : un homme de 48 ans qui fait trois fois du vélo de loisir par semaine sans problème depuis longtemps, dont le risque est très faible, et une femme asymptomatique de 40 ans qui court 30 km par semaine en loisir, dont le risque est quasi nul.
Classification des activités de loisirs et sportives selon leurs contraintes cardiovasculaires (HAS santé, Tableau 31)
Danger. Certains sports en salle (rameur, vélo fixe, aquabiking…) ou de loisir comme le roller, planche à voile, marche sportive et surtout le vélo ou le football « du dimanche » sont des sports à forte contrainte cardiovasculaire dont le risque CV est sous-estimé par les sportifs.
–> « Les sportifs français inscrits sur la liste du haut niveau ou dans les filières d’accès au haut niveau (environ 15000 sujets) bénéficient d’une prise en charge par un médecin du sport qui inclut un examen clinique avec interrogatoire et examen physique (selon les recommandations de la Société française de médecine de l’exercice et du sport, d’autres bilans (nutritionnels, psychologique) et la pratique obligatoire d’un ECG de repos (Article A231-3) ». En pratique, il sollicite souvent le cardiologue, sans obligation légale, pour une épreuve d’effort et une échocardiographie.
 L’examen clinique ne doit pas être bâclé
L’examen clinique ne doit pas être bâclé
sous prétexte que le patient n’a pas signalé de problème pendant ses activités sportives, qu’il est pressé (cas très fréquent) ou qu’il est « dans le domaine médical.
- Interrogatoire personnel (essoufflement, palpitations, douleur thoracique, baisse de performance, syncope)
- Facteur de risque, sédentarité, cardiopathie, traitement…
- Interrogatoire familial à la recherche d’une mort subite précoce dans la famille
- Tension artérielle aux deux bras
- Auscultation cardiaque sur patient couché, puis assis ou debout (en cas de souffle systolique chez l’enfant)
- Symétrie des pouls, aorte abdominale
- Examen général (ex. signes de Marfan, voir plus bas)
Recommandations des Sociétés Savantes
En France, les cardiologues et les médecins du sport recommandent l’électrocardiogramme (ECG) comme outil de dépistage de cardiopathies chez les sportifs. Il renforce l’efficacité (faible) de l’interrogatoire seul ou couplé à l’examen clinique [3][5][13][14][14bis].
La Société française de Cardiologie (SFC) recommande, depuis 2009, pour l’obtention d’une licence sportive, un ECG 12 dérivations au repos [1].
- « aux athlètes* de compétition âgés de 12 à 35 ans, en complément de l’examen physique et de l’interrogatoire personnel et familial, tous les trois ans jusqu’à l’âge de 20 ans puis tous les cinq ans de 20 à 35 ans (car après 20 ans l’expression phénotypique évolue moins) » [1][3].
- « aux sportifs pour toute reprise d’activité à partir de 35 ans pour les hommes et 45 ans pour les femmes et pour tous les sujets à haut risque cardiovasculaire ». Il peut être nécessaire d’effectuer un ECG de repos et parfois un ECG au cours d’une épreuve d’effort (EE). L’EE n’est recommandée qu’en cas de RCV élevé ou très révélé et une AP d’intensité élevée (voir ci-dessus) .
- L’analyse d’une anomalie sur un électrocardiogramme (ECG) chez le sportif doit être effectuée par un spécialiste en cardiologie.

*Athlète (F Carré) Entraînement : > 6-8 heures / semaine > 60 % VO2 max. > 6 mois + Entraînement régulier + Compétition + But de performance
La Société française de médecine du sport recommande un (excellent) questionnaire préalable à la visite médicale à remplir et signer par le sportif (document à conserver par le médecin examinateur) en ligne https://www.sfmes.org/images/sfmes/pdf/Visite_NCI.pdf
Pour une prescription de bilan de santé [6]
Rédaction du certificat médical (thèse de doctorat en médecine (David Refahi) on line) [12]
L’American Heart Association/ACC a publié en 2025 des recommandations qui limitent les explorations cardiovasculaires et les restrictions chez les athlètes selon les tableaux cliniques, les cardiopathies et les phénotypes rencontrés chez les sportifs [24].
Grosses incertitudes
L’ECG en tant qu’outil de diagnostic présente des limites à la fois en termes de sensibilité (faux négatifs) et de spécificité (faux positifs) et son utilité varie selon les patients et la formation des cliniciens (cf. détails [5]). Pour de nombreux auteurs anglo-saxons, la pratique systématique de l’ECG avant la rédaction du CACI au sport chez un jeune athlète asymptomatique est coûteuse, son efficacité est très limitée (au regard de la rareté de l’extrême rareté de mort subite chez le sportif en demande de licence), il n’y a pas suffisamment d’infrastructure de dépistage et le risque du dépistage et du suivi peut être plus élevé que celui de la maladie elle-même en raison des faux positifs qui entraînent une suspension de sport, des examens complémentaires parfois coûteux et du stress qu’ils induisent [19].
- Ainsi, son utilisation systématique est contestée en Amérique et dans d’autres pays, car il manque de sensibilité et de spécificité, en plus d’être onéreux (Maron et coll. AHA 2015 [4]).
- En Italie, le dépistage d’une maladie cardiaque susceptible d’entraîner une mort subite est nettement plus encadré, précoce et fréquent (Corrado 2006, seule étude positive en Italie [14]).
À ce jour (juin 2023), aucune étude randomisée n’a démontré la supériorité d’un dépistage annuel chez les jeunes athlètes avant compétition (incluant : medical history, physical examination, resting electrocardiogram, and stress testing; additional tests were reserved for athletes with abnormal findings) par rapport à une attitude classique [19].
L’ECG doit être ciblé selon le jugement clinique
L’intérêt de réaliser un électrocardiogramme (ECG) systématique et répété augmente chez les hommes avec l’âge, en présence de facteurs de risque cardiovasculaire, de cardiopathie, d’une intensité accrue de l’activité physique, notamment lorsque celle-ci est irrégulière ou qu’elle reprend, mais aussi en présence d’une anomalie clinique ou d’un symptôme inquiétant.
–> L’ECG doit être ciblé selon le jugement clinique du médecin. Il doit être effectué par un médecin expérimenté dans l’analyse des spécificités ECG des sportifs, en particulier des athlètes masculins jeunes et d’origine africaine (voir ECG sportif normal).
Les anomalies à risque (cf. ECG Killers) doivent être bien connues (cf. ECG sportif pathologique).
Tous les sports sont concernés et pas seulement ceux encadrés par une fédération sportive. Certaines activités sportives en salle (rameur, vélo stationnaire, aquabiking) ou de loisirs (patin à roulettes, planche à voile, marche sportive et surtout vélo ou football dominical) sont des sports à forte charge cardiovasculaire dont le risque cardiovasculaire est sous-estimé par les sportifs qui ne pensent pas à consulter et par les médecins qui négligent cet aspect de la prévention.
Il est crucial d’informer le patient de la nécessité de consulter son médecin dès l’apparition de symptômes cardiovasculaires préoccupants.
YouTube vidéos (PT). Le médecin et le sportif
1 – Le certificat médical
2 – Les variantes de la normale du sportif
3 – Les pathologies à haut risque
Les 10 règles d’or du sportif

Le Club des Cardiologues du Sport a édicté 10 règles de bonne pratique du sport afin de sensibiliser les sportifs sur les comportements à risque et les symptômes suspects nécessitant une consultation médicale (validé par Académie nationale de médecine). Règles 1, 2 et 3 : Je signale à mon médecin toute douleur dans la poitrine ou tout essoufflement anormal, toute palpitation cardiaque, tout malaise en lien avec l’effort. Règle 4 : Je respecte toujours un échauffement et une récupération de 10 minutes lors de mes activités sportives. Règle 5 : Je m’hydrate régulièrement à l’entraînement comme en compétition. Règle 6 : J’évite les activités intenses par des températures extérieures défavorables (< 5°C ou > 30 °C) et lors des pics de pollution. Règle 7 : Je ne fume jamais 2 heures avant ou après une pratique sportive. Règle 8 : Je ne consomme jamais de substances dopantes et j’évite l’automédication en général. Règle 9 : Je ne fais pas de sport intense en cas de fièvre ni dans les 8 jours qui suivent un épisode grippal (fièvre, courbatures). Règle 10 : Je pratique un bilan médical avant de reprendre une activité sportive intense si j’ai plus de 35 ans pour les hommes et plus de 45 ans pour les femmes.
MORT SUBITE (vidéo YouTube) : notez la survenue lors de la phase qui suit un effort intense.
Formation en visio (gratuite) Santé Académie : 6 mars 2024
Faites des quiz sur le site web (plusieurs niveaux de connaissance 1 à 3)
Si vous souhaitez améliorer ce contenu, merci de me contacter
Livre de François Carré
: Cardiologie du sport en pratique
Recommandations ESC 2020 (Antoine Deney) : cardiologie du sport et activité physique chez les patients atteints de maladies cardiovasculaires
Conseil de l’ordre des médecins : CERTIFICATS MÉDICAUX : UN GUIDE POUR SAVOIR QUAND REFUSER
Le syndrome de Marfan est une maladie génétique rare qui affecte le tissu conjonctif (cf. Copilote®) :
Grande taille et morphotype longiligne : Les personnes atteintes sont souvent plus grandes que la moyenne et ont des membres longs et fins.
Anomalies squelettiques : Cela inclut la scoliose, le pectus carinatum (poitrine en carène) ou le pectus excavatum (poitrine en entonnoir).
Arachnodactylie : Doigts et orteils anormalement longs et fins.
Problèmes oculaires : L’ectopie du cristallin (déplacement du cristallin) est fréquente.
Problèmes cardiaques : Dilatation de l’aorte, prolapsus de la valve mitrale, et risque accru de dissection aortique.
Pneumothorax récidivants : Effondrement spontané du poumon.
Hyperlaxité ligamentaire : Articulations très flexibles.
Ces signes peuvent varier d’une personne à l’autre et apparaître progressivement.
Autres informations (Mont L, EHRA et EACPR 2018) et références commentées (réservées aux abonnés)
[1] Brion R, Carré F et al. Recommandations de la Société française de cardiologie : Le bilan cardiovasculaire de la visite de non-contre-indication à la pratique du sport en compétition entre 12 et 35 ans. Archives des Maladies du Cœur et des Vaisseaux-Pratique, 2009(182), 41-43. (téléchargeable)
Que préconise la loi en matière de dépistage ? Les sportifs français inscrits sur la liste du haut niveau ou dans les filières d’accès au haut niveau (environ 15 000 sujets) bénéficient d’une prise en charge unique au monde avec pratique systématique d’examens de dépistage (ECG, échocardiographie, épreuves d’effort). Par contre, pour le tout venant des sportifs de compétition, les textes ne prévoient qu’un certificat de non-contre-indication à la pratique d’un sport en compétition basé sur des données uniquement cliniques.
Une étude, rétrospective et non randomisée, a montré que la pratique systématique de l’ECG de repos associée à l’interrogatoire et à l’examen physique permettait de diminuer de 89 % l’incidence des morts subites chez les jeunes sportifs (cf ref)
Chez tout demandeur de licence pour la pratique d’un sport en compétition, il est utile de pratiquer, en plus de l’interrogatoire et de l’examen physique, un ECG de repos 12 dérivations à partir de 12 ans, lors de la délivrance de la première licence, renouvelé ensuite tous les trois ans, puis tous les 5 ans à partir de 20 ans jusqu’à 35 ans
–> voir super diaporama en ligne (F Carré 2016) http://www.amphiv.com/medias/files/les-accidents-sports.pdf
Choudhury M, Boyett MR, Morris GM. Biology of the Sinus Node and its Disease. Arrhythm Electrophysiol Rev. 2015 May;4(1):28-34. (téléchargeable)
The sinoatrial node (SAN) is the normal pacemaker of the heart and SAN dysfunction (SND) is common, but until recently the pathophysiology was incompletely understood. It was usually attributed to idiopathic age-related fibrosis and cell atrophy or ischaemia. It is now evident that changes in the electrophysiology of the SAN, known as electrical remodelling, is an important process that has been demonstrated in SND associated with heart failure, ageing, diabetes, atrial fibrillation and endurance exercise. Furthermore, familial SND has been identified and mutations have been characterised in key pacemaker genes of the SANL
Lire aussi F. Carré (2010). Bilan cardiovasculaire dans la visite de non contre-indication à la pratique du sport en compétition Cependant, l’ECG a aussi des limites, sa spécificité (55–65 %) et sa valeur prédictive positive (7 %) sont médiocres et certaines pathologies à risque comme la maladie de Marfan et les anomalies de naissance des artères coronaires ne modifient pas en règle générale l’ECG.
Lire aussi Carre F. La mort subite liée à la pratique sportive. La Presse Médicale 2014 ; Volume 43, n° 7-8 :831-839 (téléchargeable)
[2] Pelliccia A, Fagard R, Bjørnstad HH, et al; Study Group of Sports Cardiology of the Working Group of Cardiac Rehabilitation and Exercise Physiology; Working Group of Myocardial and Pericardial Diseases of the European Society of Cardiology. Recommendations for competitive sports participation in athletes with cardiovascular disease: a consensus document from the Study Group of Sports Cardiology of the Working Group of Cardiac Rehabilitation and Exercise Physiology and the Working Group of Myocardial and Pericardial Diseases of the European Society of Cardiology. Eur Heart J. 2005; 26(14):1422-45. (téléchargeable)
[3] Mont L, Pelliccia A, Sharma S, et al. Pre-participation cardiovascular evaluation for athletic participants to prevent sudden death: Position paper from the EHRA and the EACPR, branches of the ESC. Endorsed by APHRS, HRS, and SOLAECE. Europace. 2017 Jan; 19(1):139-163 (téléchargeable)
The protocol of PPE including clinical history, physical examination, and 12-lead ECG demonstrates to have superior diagnostic capability than just clinical history and physical examination. There is compelling scientific evidence that the 12-lead ECG improves substantially the diagnostic power of PPE, mostly due the capability to identity arrhythmogenic conditions at risk (cardiomyopathies and channelopathies).
Causes of sudden cardiac death in athletes
- Hypertrophic cardiomyopathy ………………………………….
- Arrhythmogenic right ventricular cardiomyopathy ……..
- Coronary congenital abnormalities …………………………..
- Ventricular pre-excitation ………………………………………..
- Left ventricle non-compaction ………………………………….
- Dilated cardiomyopathy ………………………………………….
- Valvulopathies ……………………………………………………….
- Inherited primary arrhythmia syndromes …………………
- Long QT syndrome ………………………………………..
- Short QT syndrome …………………………………………..
Physiological adaptation
- Do not require further revaluation
- Sinus bradicardia (>30bpm) –51% to 68%
- Sinus arrhythmia -20% to 23%Ectopic atrial rhythm -1%
- Junctional escape rhythm -0.4%
- 1st degree AV block (PR interval > 200 ms) -7%
- Mobitz Type I (Wenckebach) 2 nd degree AV block -0.1%
- Incomplete RBBB -24% to 27%
- Isolated QRS voltage criteria for LVH -23% to 36%
- Early repolarization (ST elevation, J-point elevation,
- J-waves or terminal QRS slurring) -37% to 72%
- Convex (‘domed’) ST segment elevation combined with T-wave inversion in leads V1V4 in black/African athletes
Abnormal ECG findings
- Require further evaluation T-wave inversion (>1 mm V2-V6, II and aVF, Iand aVL)
- ST segment depression(>0.5 mm) Pathologic Q waves (>3 mm depth/>40 ms duration)
- Complete LBBB Intraventricular conduction delay (≥ 140 ms)
- Left axis deviation (-30° to -90°)
- Left atrial enlargement (P>120 ms in I or II; negative portion of P≥1mm and ≥ 40 ms in V1)
- Right ventricular hypertrophy (R-V1+S-V5>10,5 mm AND right axis deviation)
- Ventricular pre-excitation
- Long QT interval (QTc≥470 in male;≥480 ms in female)
- Short QT interval (QTc≥320 ms)
- Brugada-like ECG pattern
- Profound sinus bradicardia (<30bpm or pauses≥3 s.)
- Atrial tachyarrhythmias
- Premature ventricular contractions (<2 PVCs/10s)
- Ventricular arrhythmias (couplets, triplets and NSVT)
[4] Maron et al (AHA 2015). Eligibility and Disqualification Recommendations for Competitive Athletes With Cardiovascular Abnormalities: Task Force 2: Preparticipation Screening for Cardiovascular Disease in Competitive Athletes. Circulation. 2015; 132(22):e267-72.
« It is reasonable to conclude that palpitations caused by PVCs in the absence of heart disease that occur at rest, are suppressed with exercise, and are not accompanied by periods of non sustained VT (NSVT; at most, PVC couplets) are benign and should not limit full participation in competitive physical activities »
idem Chaitman BR. An electrocardiogram should not be included in routine preparticipation screening of young athletes. Circulation. 2007 Nov 27;116(22):2610-4; discussion 2615.
[5] Sharma S, Drezner JA, Baggish A, et al. International recommendations for electrocardiographic interpretation in athletes. Eur Heart J. 2018;39(16):1466-1480. (téléchargeable)
The majority of disorders associated with an increased risk of sudden cardiac death (SCD) are suggested or identified by abnormalities on a resting 12-lead ECG.
LIMITATIONS. While ECG increases the ability to detect underlying cardiovascular conditions associated with SCD, ECG as a diagnostic tool has limitations in both sensitivity and specificity. Specifically, ECG is unable to detect anomalous coronary arteries, premature coronary atherosclerosis, and aortopathies. In some instances patients with cardiomyopathies, particularly arrhythmogenic right ventricular cardiomyopathy (ARVC), may also reveal a normal ECG. Thus, an ECG will not detect all conditions predisposing to SCD. Furthermore, inter-observer variability among physicians remains a major concern
–> RBBB In isolation No further evaluation required in asymptomatic athletes with no family history of inherited cardiac disease or SCD
–> The QT interval corrected for heart rate is ideally measured using Bazett’s formula with heart rates between 60 and 90 beats/min; preferably performed manually in lead II or V5 using the teach-the-tangent method1 to avoid inclusion of a U-wave (please see text for more details). Consider repeating the ECG after mild aerobic activity for a heart rate <50 beats/min, or repeating the ECG after a longer resting period for a heart rate > 100 beats/min, if the QTc value is borderline or abnormal.
–> Black athlete repolarization variant J-point elevation and convex (‘domed’) ST-segment elevation followed by T-wave inversion in leads V1–V4 in black athletes[6] https://monbilansportsante.fr/ Ce module permet d’éditer une prescription simplifiée d’Activité Physique Adaptée. La création d’un espace personnel ( GRATUITE ) élargira le champ de ses fonctionnalités.
Dès lors, nos algorithmes vous guideront dans la réalisation de vos examens préventifs selon les recommandations de la SFMES pour approfondir vos diagnostics, fixer le CAAP et justifier le recours à de possibles examens complémentaires. Vos dossiers seront ainsi archivés et enrichis par les éducateurs sportifs chargés d’encadrer la pratique de vos patients.
[7] Carre F. La mort subite liée à la pratique sportive. La Presse Médicale 2014 ; Volume 43, n° 7-8 :831-839 (téléchargeable)
Corrado D, Basso C, Rizzoli G, Schiavon M, Thiene G. Does sports activity enhance the risk of sudden death in adolescents and young adults? J Am Coll Cardiol. 2003 Dec 3;42(11):1959-63. (téléchargeable) 21 ans prospective study 12 -35 ans region de Veneto screening incluant un ECG au départ. Le risque ratio versus les non sportifs est de 2,5. male predominance male/female ratio of 10:1) There were 300 cases of SD, producing an overall cohort incidence rate of 1 in 100,000 persons per year. Fifty-five SDs occurred among athletes (2.3 in 100,000 per year) and 245 among non-athletes (0.9 in 100,000 per year), with an estimated relative risk (RR) of 2.5 (95% confidence interval [CI] 1.8 to 3.4; p < 0.0001)
Marijon E, Tafflet M, Celermajer DS, Dumas F, Perier MC, Mustafic H, Toussaint JF, Desnos M, Rieu M, Benameur N, Le Heuzey JY, Empana JP, Jouven X. Sports-related sudden death in the general population. Circulation. 2011 Aug 9;124(6):672-81.
Bohm P, Meyer T, Narayanan K, Schindler M, Weizman O, Beganton F, Schmied C, Bougouin W, Barra S, Dumas F, Varenne O, Cariou A, Karam N, Jouven X, Marijon E. Sports-related sudden cardiac arrest in young adults. Europace. 2023 Feb 16;25(2):627-633. (téléchargeable)
[7bis] Risgaard B, Winkel BG, Jabbari R, et al. Sports-related sudden cardiac death in a competitive and a noncompetitive athlete population aged 12 to 49 years: data from an unselected nationwide study in Denmark. Heart Rhythm. 2014 Oct;11(10):1673-81. (téléchargeable)
All deaths among persons aged 12-49 years from 2007-2009 were included.
Results: In the 3-year period, there were 881 SCDs, of which we identified 44 SrSCD. In noncompetitive athletes aged 12-35 years, the incidence rate of SrSCD was 0.43 (95% confidence interval [CI] 0.16-0.94) per 100,000 athlete person-years vs 2.95 (95% CI 1.95-4.30) in noncompetitive athletes aged 36-49 years.
In competitive athletes, the incidence rate of SrSCD was 0.47 (95% CI 0.10-1.14) and 6.64 (95% CI 2.86-13.1) per 100,000 athlete person-years in those aged 12-35 years and 36-49 years, respectively. The incidence rate of SCD in the general population was 10.7 (95% CI 10.0-11.5) per 100.000 person-years.
NB Cette incidence est similaire à celle de, mais elle est de 2 pour Corrado et col
lire aussi Meyer L, Stubbs B, Fahrenbruch C, Maeda C, Harmon K, Eisenberg M, Drezner J. Incidence, causes, and survival trends from cardiovascular-related sudden cardiac arrest in children and young adults 0 to 35 years of age: a 30-year review. Circulation. 2012 Sep 11;126(11):1363-72. doi: 10.1161/CIRCULATIONAHA.111.076810. Epub 2012 Aug 10. PMID: 22887927.
[8] Uberoi A, Stein R, Perez MV, et al. Interpretation of the electrocardiogram of young athletes. Circulation. 2011;124(6):746-57. Commentaires sur les anomalies et variantes
[9] Samesima N, Azevedo LF, De Matos LDNJ, Echenique LS, Negrao CE, Pastore CA. Comparison of Electrocardiographic Criteria for Identifying Left Ventricular Hypertrophy in Athletes from Different Sports Modalities. Clinics (Sao Paulo). 2017;72(6):343-350 (téléchargeable)
[10] Lire aussi la synthèse en Francais du Pr Dutreleau (Oct 2020). Actualités & Opinions > Actualités Medscape > ESC 2020 Nouvelles recommandations européennes en cardiologie du sport: focus sur les arythmies. A propos de : Fibrillation atriale, Tachycardie supraventriculaire paroxystique et syndrome de Wolf Parkinson White, Extrasystoles ventriculaires et tachycardie ventriculaire non soutenue, Syndrome de QT long, Syndrome de Brugada, Dispositif cardiaque implantable, Références (abonnement)
[11] Papadakis M, Carré F, Kervio G et al. The prevalence, distribution, and clinical outcomes of electrocardiographic repolarization patterns in male athletes of African/Afro-Caribbean origin. Eur Heart J, 2011;32:2304-2313
[12] These de doctorat en médecine (David Refahi) : Pratique de l’électrocardiogramme lors des consultations d’aptitude sportive en compétition en médecine générale dans le sud de la Lorraine (Vosges et Meurthe-et-Moselle) (téléchargeable) –> le certificat médical expliqué à partir de la page 43. *
[13] Asif IM, Drezner JA. Sudden cardiac death and preparticipation screening: the debate continues-in support of electrocardiogram-inclusive preparticipation screening. Prog Cardiovasc Dis. 2012 Mar-Apr;54(5):445-50.
lire aussi. Asif IM, Drezner JA. Cardiovascular Screening in Young Athletes: Evidence for the Electrocardiogram. Curr Sports Med Rep. 2016 Mar-Apr;15(2):76-80.
Drezner JA et al. Abnormal electrocardiographic findings in athletes: recognising changes suggestive of primary electrical disease. Br J Sports Med 2013;47:3 153-167 (téléchargeable)
[14] Corrado D, Basso C, Pavei A, Michieli P, Schiavon M, Thiene G. Trends in sudden cardiovascular death in young competitive athletes after implementation of a preparticipation screening program. JAMA. 2006 Oct 4;296(13):1593-601.
The incidence of sudden cardiovascular death in young competitive athletes has substantially declined in the Veneto region of Italy since the introduction of a nationwide systematic screening. Mortality reduction was predominantly due to a lower incidence of sudden death from cardiomyopathies that paralleled the increasing identification of athletes with cardiomyopathies at preparticipation screening.
Sarto P, Zorzi A, Merlo L, Vessella T, Pegoraro C, Giorgiano F, Patti A, Crosato M, Thiene G, Drezner JA, Basso C, Corrado D. Serial Versus Single Cardiovascular Screening of Adolescent Athletes. Circulation. 2021 Apr 27;143(17):1729-1731. (téléchargeable)
[14bis] Sarto P, Zorzi A, Merlo L, Vessella T, Pegoraro C, Giorgiano F, et al. Value of screening for the risk of sudden cardiac death in young competitive athletes. Eur Heart J 2023;44: 1084–1092.
[15] https://injep.fr/donnee/recensement-des-licences-et-clubs-sportifs-2023/
[16] Oakley D. General cardiology: The athlete’s heart. Heart. 2001 Dec;86(6):722-6. (disponible) : très complet avec bcp d’info sur ECG
The death of a fit young athlete is extremely rare. The frequency is estimated as around 1 in 200 000, with considerable variability depending on different reports. Death rates will, of course be higher in recreational athletes and middle aged joggers, but even in these groups the risk is very small and less than in the sedentary population. When death occurs, however, it is more likely to be in association with exercise than during the resting period.
The tests we have at our disposal are insensitive and non-specific, and the pre-test probability of cardiac disease is extremely low. This will inevitably lead to missed diagnoses and, more importantly, numerous false positive results. The misdiagnosis of a cardiac problem in a normal athlete is disastrous in someone for whom the state of physical fitness is, by definition, all important. Once the suggestion of cardiac disease has been raised, it is extremely difficult to eradicate it.
While the arguments about the merits of screening continue, it is clear that symptoms or suspicious signs in athletes demand thorough investigation.
[17] Harmon KG, Asif IM, Maleszewski JJ, et al. Incidence, Cause, and Comparative Frequency of Sudden Cardiac Death in National Collegiate Athletic Association Athletes: A Decade in Review. Circulation. 2015 Jul 7;132(1):10-9. (téléchargeable) –> The most common findings at autopsy were autopsy-negative sudden unexplained death in 16 (25%), and definitive evidence for hypertrophic cardiomyopathy was seen in 5 (8%).
[18] Zaidi A et al. Clinical significance of electrocardiographic right ventricular hypertrophy in athletes: comparison with arrhythmogenic right ventricular cardiomyopathy and pulmonary hypertension. Eur Heart J (2013) 34 (47): 3649-3656
[19] Carl Johann Hansen, Peder Emil Warming, Jacob Tfelt-Hansen. To screen or not to screen: that is the question! European Heart Journal, Volume 44, Issue 24, 21 June 2023, Page 2257, (téléchargeable) –> Most importantly, the authors fail to address the harm screening children may have. The medicalization of otherwise healthy children, inflicted by mandatory annual cardiac evaluations, is not addressed. Neither are the risks of overdiagnosis and overtreatment. The PPS comes at the risk of false positives with significant consequences for the individual: mental stress, unnecessary additional evaluations, and exclusion from activities that are regarded as essential parts of a healthy, social life.
Schmehil C, Malhotra D, Patel DR. Cardiac screening to prevent sudden death in young athletes. Transl Pediatr. 2017 Jul;6(3):199-206. doi: 10.21037/tp.2017.05.04. PMID: 28795011; PMCID: PMC5532197. ECG non echo coeur oui
[20] Li Y, Pan A, Wang DD, Liu X, et al. Impact of Healthy Lifestyle Factors on Life Expectancies in the US Population. Circulation. 2018 Jul 24;138(4):345-355. (téléchargeable)
[21] Ha FJ, Han HC, Sanders P, La Gerche A, Teh AW, Farouque O, Lim HS. Sudden cardiac death related to physical exercise in the young: a nationwide cohort study of Australia. Intern Med J. 2023 Apr;53(4):497-502.
We reviewed the National Coronial Information System database for deaths in Australia relating to cardiovascular disease in cases aged 10-35 years between 2000 and 2016. Cases who had undertaken physical exercise at the time of the event were included. Results: Over a 17-year period, 1925 SCD cases were identified, of which 110 (6%) cases (median age 27 years (interquartile range 21-32 years); 92% male) were related to sports/physical exercise. Thirteen (12%) cases occurred in active athletes. Most common causes were coronary artery disease (CAD; 37%) and sudden arrhythmic death syndrome (SADS; 20%). Among Aboriginal and Torres Strait Islanders (n = 10), all deaths were related to CAD. Australian Rules Football (24%), running/jogging (14%) and soccer (14%) were the most frequent physical exercise activities. Prior symptoms were present in 39% (chest pain 37%, pre-syncope/syncope 26%). Most (87%) were witnessed, with bystander CPR in 70%. AED use prior to ambulance arrival was 8%.
[22] Franklin BA, Thompson PD, Al-Zaiti SS, et al; American Heart Association Physical Activity Committee of the Council on Lifestyle and Cardiometabolic Health; Council on Cardiovascular and Stroke Nursing; Council on Clinical Cardiology; and Stroke Council. Exercise-Related Acute Cardiovascular Events and Potential Deleterious Adaptations Following Long-Term Exercise Training: Placing the Risks Into Perspective-An Update: A Scientific Statement From the American Heart Association. Circulation. 2020 Mar 31;141(13):e705-e736.
the risk of SCD and myocardial infarction (MI) is increased during and shortly after bouts of vigorous physical exertion.
In multiple populations, the risk of SCD in association with exercise is 15- to 20-fold higher in men. The estimated incidence of sports- related SCD in women ranges from 0.04 to 0.3 per 100000 person-years compared with 0.5 to 5.8 per 100000 person-years in men.49,76 The sex difference in the incidence of sports-related SCD is most marked in the 45- to 55-year-old age range, in which the RR for women has been estimated to be only 3%
In a meta-analysis examining SCD in individuals <35 years of age that included 4605 subjects, HCM was responsible for 10.3% of all deaths, whereas 26.7% had SNHs.116 There were 608 athletes included in this analysis of 34 studies published between 1990 and 2014; 13.6% of the deaths were attributed to HCM, whereas 18.1% were attributed to SNH.
[23] Lear A, Patel N, Mullen C, Simonson M, Leone V, Koshiaris C, Nunan D. Incidence of Sudden Cardiac Arrest and Death in Young Athletes and Military Members: A Systematic Review and Meta-Analysis. J Athl Train. 2022 May 1;57(5):431-443. doi: 10.4085/1062-6050-0748.20. PMID: 34038947; PMCID: PMC9205551.
5 studies of regional- or national-level data, including athletes at all levels and both sexes, demonstrated 130 SCD events with a total of 11 272 560 athlete-years, showing a cumulative incidence rate of 0.98 (95% CI = 0.62, 1.53) per 100 000 athlete-years and high heterogeneity (I2 = 78%) and (2) 3 studies of competitive athletes aged 14 to 25 years were combined for a total of 183 events and 17 798 758 athlete-years, showing an incidence rate of 1.91 (95% CI = 0.71, 5.14) per 100 000 athlete-years
[24] Kim JH, Baggish AL, Levine BD, et al; American Heart Association Leadership Committee of the Council on Clinical Cardiology; Council on Basic Cardiovascular Sciences; Council on Cardiovascular and Stroke Nursing; Council on Cardiovascular Surgery and Anesthesia; Council on Peripheral Vascular Disease; and American College of Cardiology. Clinical Considerations for Competitive Sports Participation for Athletes With Cardiovascular Abnormalities: A Scientific Statement From the American Heart Association and American College of Cardiology. Circulation. 2025 Mar 18;151(11):e716-e761. (téléchargeable).
Brugada Syndrome. There are no data to support competitive sports participation restrictions with Brugada syndrome. These individuals should avoid known arrhythmic triggers, including heat exhaustion and exercise during febrile illnesses, and hydration during exercise should be prioritized.
A lire aussi
Teramoto M, Bungum TJ. Mortality and longevity of elite athletes. J Sci Med Sport. 2010 Jul;13(4):410-6. When elite athletes engaging in various sports are analysed together, their mortality is lower than that of the general population. In conclusion, long-term vigorous exercise training is associated with increased survival rates of specific groups of athletes.
Carre et Brion RECOMMANDATIONS DE LA SOCIETE DES CARDIOLOGUES DU SPORT 2009 Recommandations concernant le contenu du bilan cardiovasculaire de la visite de non contre-indication à la pratique du sport en compétition entre 12 et 35 ans
chiffres discutables car pas les nouvelles grilles de lecture l’ECG de dépistage révèle des anomalies cliniquement silencieuses qui font indiquer un bilan complémentaire. Globalement la sensibilité de l’ECG pour détecter des aspects anormaux est comprise entre 97 et 99%. Sa spécificité est comprise entre 55 et 65%, sa valeur prédictive négative est de 96% et sa valeur prédictive positive est de 7 % (7, 13,14). Une étude, rétrospective et non randomisée, a montré que la pratique systématique de l’ECG associée à l’interrogatoire et à l’examen physique permettait de diminuer de 89 % l’incidence des accidents cardiaques et des morts subites chez les jeunes sportifs (12). En effet, dans le cas d’une pathologie potentiellement létale modifiant habituellement l’ECG, la spécificité de l’ECG est alors comprise entre 90 et 95 % (13).
Les limites de l’ECG de repos existent aussi.
Il peut s’agir de faux « positifs ». Certaines particularités électriques exclusivement liées à l’entraînement peuvent en effet être constatées chez des sujets sportifs sains de haut niveau d’entraînement. Elles peuvent poser un problème de diagnostic différentiel avec des anomalies constatées dans des états pathologiques.
Les faux négatifs de l’ECG dans les pathologies cardiovasculaires potentiellement létales sont estimés à 5% (6,8,12,13,15). Ils concernent d’une part, une expression phénotypique retardée d’une anomalie génétique, d’où la nécessité de répéter l’ECG au moins jusqu’à l’âge adulte. D’autre part, ils concernent des pathologies sans expression électrique au repos comme certaines pathologies coronaires et en particulier les anomalies congénitales de naissance et/ou de trajet des artères coronaires, la tachycardie ventriculaire catécholergique, les valvulopathies débutantes et les maladies de l’aorte dont le syndrome de Marfan. Un examen clinique rigoureux est donc indispensable et doit toujours accompagner la pratique systématique de l’ECG.
7- Maron BJ, Thompson PD, Ackerman MJ et al. Recommendations and considerations related to preparticipation screening for cardiovascular abnormalities in competitive athletes: 2007 update. Circulation 2007;115:1643-55
13- Lawless CE, Best TM. Electrocardiograms in athletes: interpretation and diagnostic accuracy. Med Sci Sports Exerc 2008:40:787–98
15- Pelliccia A, Culasso F, Di Paolo FM et al. Prevalence of abnormal electrocardiograms in a large unselected population undergoing pre-participation cardiovascular screening. Eur Heart J 2007;28:2006-2010
17- Pelliccia A, Di Paolo FM, Quattrini FM, et al. Outcomes in athletes with marked ECG repolarization abnormalities. N Engl J Med. 2008 ;358:152-61
Werner Budts, Guido E Pieles, Jolien W Roos-Hesselink et al. Recommendations for participation in competitive sport in adolescent and adult athletes with Congenital Heart Disease (CHD): position statement of the Sports Cardiology & Exercise Section of the European Association of Preventive Cardiology (EAPC), the European Society of Cardiology (ESC) Working Group on Adult Congenital Heart Disease and the Sports Cardiology, Physical Activity and Prevention Working Group of the Association for European Paediatric and Congenital Cardiology (AEPC). European Heart Journal, Volume 41, Issue 43, 14 November 2020, Pages 4191–4199