Antiarythmique impur qui possède des propriétés de classe I, II, III et IV de la classification de Vaughan-Williams.
C’est le principal antiarythmique utilisé en France pour le traitement des troubles du rythme (cf. Antiarythmiques). Ce médicament est efficace, mais son emploi doit être limité dans la durée en raison de nombreux effets secondaires qui doivent être connus de tous les prescripteurs, même si l’amiodarone a été initiée par un cardiologue. Le bénéfice/risque doit être régulièrement évalué et expliqué aux patients (–> précautions d’emploi et effets secondaires).
 Actions sur l’électrophysiologie du cœur
Actions sur l’électrophysiologie du cœur
L’amiodarone est extraite d’une plante, l’ammi visnaga qui produit de la Khelline. Son efficacité repose sur la présence d’iode.
- Sa propriété essentielle est de réduire la conductance potassique ce qui la classe en priorité parmi les antiarythmiques de classe III. Cette propriété provoque un allongement de la phase 3 du potentiel d’action à tous les étages (nœud sinusal, atrial ++, nœud AV, réseau de His-Purkinje, ventriculaire, faisceau accessoire) ce qui allonge la période réfractaire de manière homogène.
- L’amiodarone réduit aussi la vitesse maximale de dépolarisation (phase 0), ce qui participe au ralentissement de la conduction au niveau du nœud SA, du nœud AV et dans le réseau de His-Purkinje (effet de classe I) ce qui favorise le ralentissement de la réponse ventriculaire (voir ci-dessous).
- Elle possède également une action de type bêtabloquant (effet de classe II).
- Enfin, elle ralentit la dépolarisation diastolique lente (phase 4), ce qui réduit l’automatisme (effet de classe IV).
1. Cardioversion d’une tachycardie supraventriculaire
Une cardioversion est à considérer pour restaurer le rythme sinusal chez les patients restant symptomatiques malgré le traitement de contrôle de la fréquence cardiaque. La restauration du rythme sinusal n’est pas indiquée en cas de FA asymptomatique ou de FA permanente. La cardioversion relève de la prise en charge spécialisée par un cardiologue. Elle peut être pharmacologique ou électrique selon l’état hémodynamique et la préférence du patient, et doit être associée à une anticoagulation orale.
L’amiodarone par voie intraveineuse est indiquée pour la cardioversion (ESC 2019, [3]):
- d’une fibrillation/flutter atrial(e) récente chez les patients stables ou en insuffisance cardiaque avec pathologie structurelle (rétrécissement aortique, coronaropathie, dysfonction systolique, hypertrophie ventriculaire) [1] ou infarctus du myocarde [10]. Voir Cardioversion d’une FA.
- d’une tachycardie régulière réfractaire à QRS fins [ESC 2019, classe IIb] [3]
- d’une tachycardie supraventriculaire à QRS larges et réguliers dont le mécanisme est inconnu, ou si une tachycardie antidromique est envisagée, après échec des manœuvres vagales ou de l’adénosine [ESC 2019, classe IIb] [3]
- d’une FA préexcitée : auparavant indiquée, elle n’est plus recommandée dans cette indication : In pre-excited AF, i.v. amiodarone may not be as safe as previously thought, because enhanced pathway conduction and ventricular fibrillation have been reported, and should not be considered [ESC 2019, classe III] [3].
POSOLOGIE pour une FA/flutter/TAF voire TSV (adulte)
 La dose de charge IV pour cardioverser ou ralentir la cadence ventriculaire d’une fibrillation/flutter atriale est IV de 5 mg/kg (max. 300 mg) en 30 à 60 minutes dans 250 ml de G5% (ou à la seringue électrique). La cardioversion est un peu décalée de la première injection IV, aussi faut-il poursuivre pendant quelques heures par une perfusion continue de 0,5 mg/min ou 900 à 1200 mg en 24 h [2]. Ce traitement IV est bien toléré et peut améliorer l’hémodynamique [8]. Il peut être être interrompu en cas de cardioversion ou si la FC cible de 110/min est obtenue.
La dose de charge IV pour cardioverser ou ralentir la cadence ventriculaire d’une fibrillation/flutter atriale est IV de 5 mg/kg (max. 300 mg) en 30 à 60 minutes dans 250 ml de G5% (ou à la seringue électrique). La cardioversion est un peu décalée de la première injection IV, aussi faut-il poursuivre pendant quelques heures par une perfusion continue de 0,5 mg/min ou 900 à 1200 mg en 24 h [2]. Ce traitement IV est bien toléré et peut améliorer l’hémodynamique [8]. Il peut être être interrompu en cas de cardioversion ou si la FC cible de 110/min est obtenue.- La dose d’entretien PO proposée par l’ESC en 2020 pour ralentir une FA/flutter/TAF voire une TSV (adulte) est en moyenne de 600 mg/24h pendant plusieurs semaines avant la dose quotidienne de 1 cp (200 mg)/j [2]. En France, le Vidal (2018) recommande un traitement d’entretien relai PO de 3 cps (600 mg)/24h “dès le premier jour de la perfusion”. En pratique, on réduit la dose d’entretien initiale dès que la FC cible est atteinte, par la dose minimum efficace, entre 0,5 et 2 cps/jour ou 1 cp 5 jours/7.
Cordarone® : 1 ampoule : 150 mg en 3 ml ; 1 comprimé : 200 mg (FRANCE)
Voir aussi Cardioversion d’une FA ou vidéos sur YouTube
L’hypotension artérielle qui se produit parfois par voie intraveineuse est liée au taux d’administration et est davantage due au solvant (Polysorbate 80 et alcool benzylique), qui provoque la libération d’histamine, plutôt qu’au médicament lui-même [5]
L’amiodarone est souvent utilisée par voie orale pour la cardioversion d’une tachycardie SV ou d’une FA récente (< 48 h) avec hémodynamique stable
 L’efficacité est retardée par rapport au flécaïnide, mais élevée dans une méta-analyse de 2021 [11].
L’efficacité est retardée par rapport au flécaïnide, mais élevée dans une méta-analyse de 2021 [11].- Compte tenu du grand volume de distribution et de la longue demi-vie d’élimination de l’amiodarone, une dose minimale de 2000 mg est estimée nécessaire pour produire une élévation aiguë de la concentration sérique aux niveaux thérapeutiques requis pour contrôler rapidement une FA (ou autre TA).
- La dose de charge en une seule prise doit donc être élevée : exemple 30 mg/kg en prise unique [11]. À cette posologie un adulte de 60 kg doit prendre 60 x 30 mg = 1800 mg soit 9 cps de 200 mg (dosage unique en France) en une seule dose. Des posologies plus faibles (ex. 20 mg/kg) sont fréquentes en France. Des doses complémentaires et d’entretien sont souvent nécessaires (voir infra). La tolérance des doses de charge est bonne (effets gastro-intestinaux ou tremblements parfois) et le coût faible.
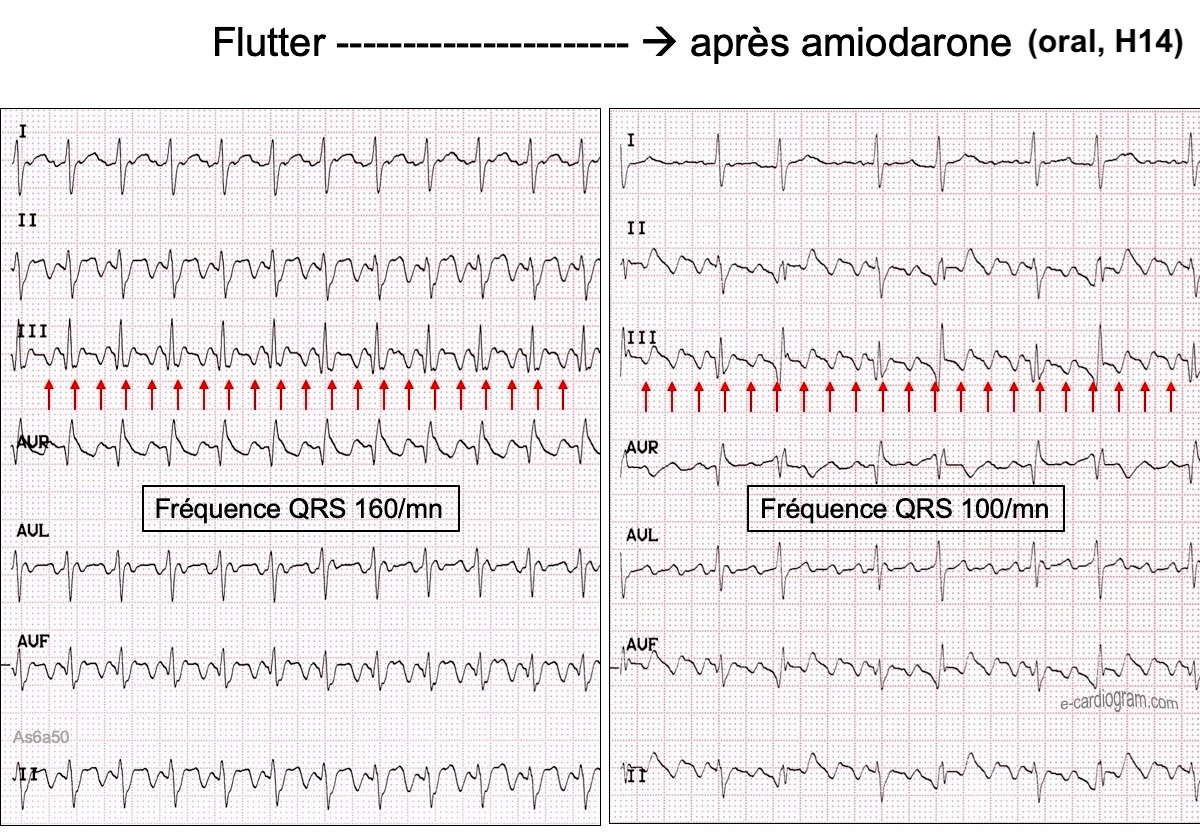
2. Ralentissement d’une cadence ventriculaire
L’amiodarone est indiquée par voie intraveineuse pour ralentir la cadence ventriculaire d’une fibrillation/flutter atrial(e) en cas de syndrome coronaire aigu en présence de signes d’insuffisance cardiaque sans hypotension artérielle” [ESC 2017, classe I] [10].
L’amiodarone peut être indiquée par voie intraveineuse ou PO, en cas d’instabilité hémodynamique chez les patients avec altération sévère de la fonction VG (FEVG < 40%) pour ralentir la cadence ventriculaire d’une fibrillation/flutter atrial(e) ou d’une TAF, en l’absence de préexcitation, si bêtabloquant/inhibiteur calcique ou/et digoxine sont insuffisant(s), mal toléré(s) ou contre-indiqué(s) [ESC 2019, classe IIb] [1][2].

L’amiodarone n’est plus recommandée en 2020 [1][2] pour la cardioversion ou le ralentissement d’une FA préexcitée (classe III). Voir Super Wolff ou FA conduite avec préexcitation.
3. Prévention des récidives de FA/flutter/TAF ou TSV
Chez les patients atteints de fibrillation atriale paroxystique ou persistante, en association aux mesures hygiéno-diététiques et au contrôle des facteurs de risques, l’amiodarone reste un traitement de première intention pour le maintien du rythme sinusal chez les patients atteints de cardiopathies associées (insuffisance cardiaque, insuffisance coronaire) considérant les dernières recommandations européennes et les nouvelles données cliniques confirmant son efficacité (avec une quantité d’effet élevée) sur la prévention des récidives de fibrillation atriale par rapport au groupe contrôle (placebo ou absence de traitement). Elle est un traitement de seconde intention chez les autres patients en raison de ses effets indésirables pro-arythmiques et extracardiaques fréquents, ce qui correspond in fine à la situation majoritaire. Chez les patients atteints de fibrillation atriale permanente, la Commission de Transaprence de l’HAS 2020 rappelle que les médicaments antiarythmiques oraux n’ont plus de place pour la prévention des récidives.
Précautions d’emploi et effets secondaires
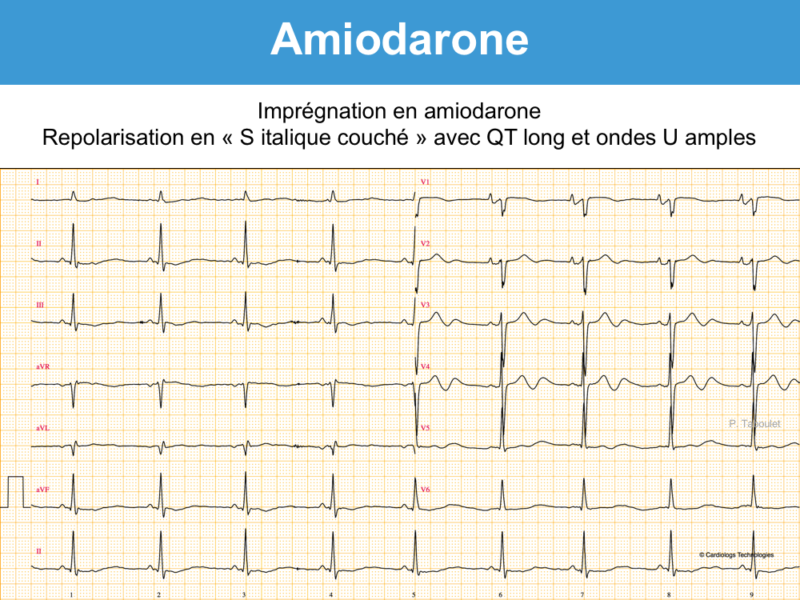
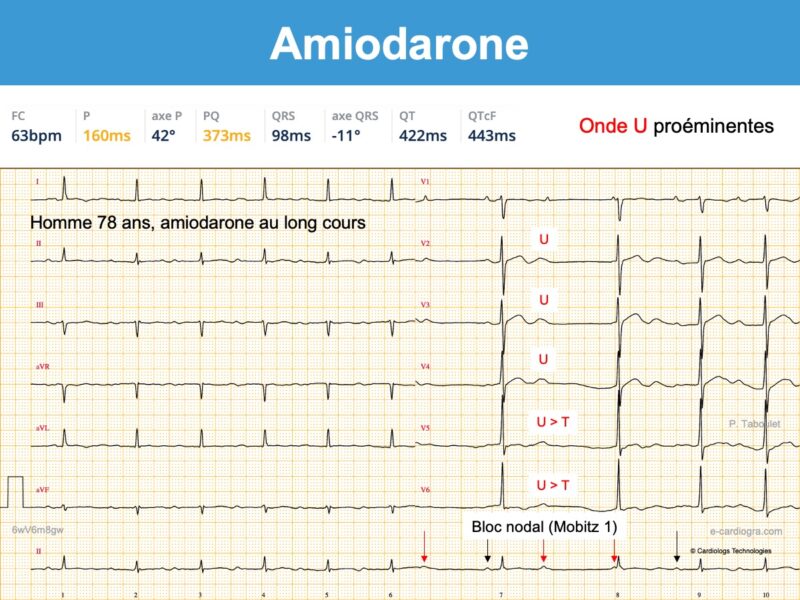
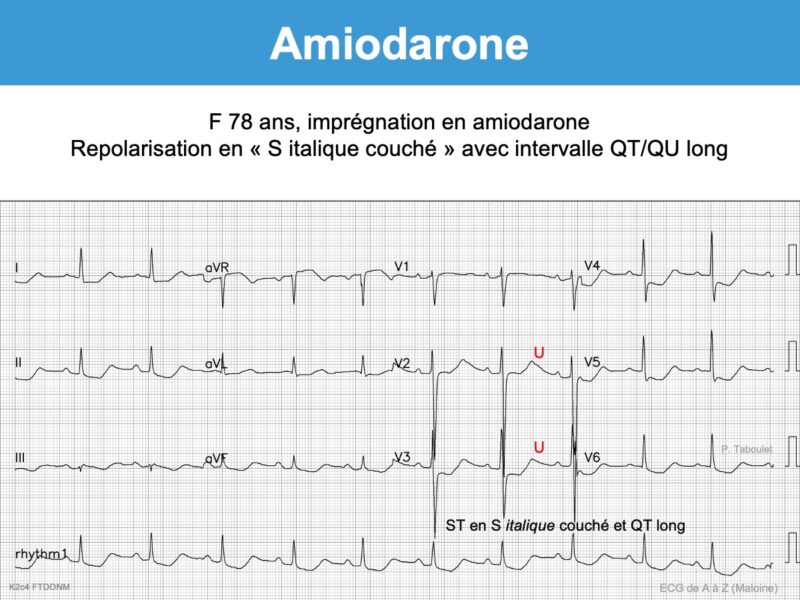
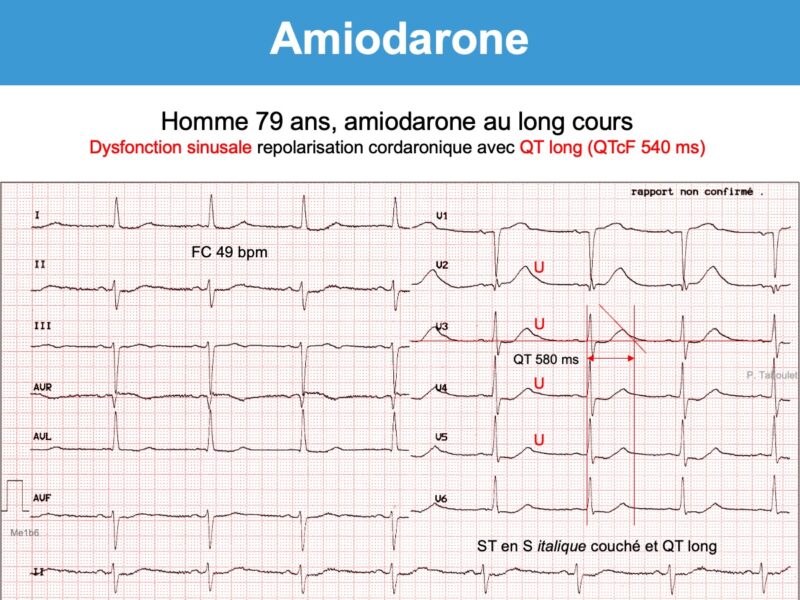
Imprégnation ECG
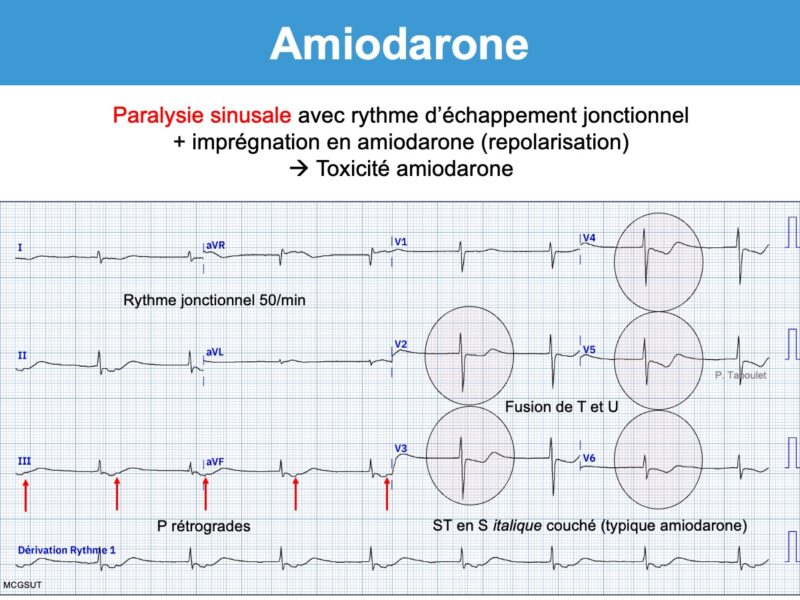
Après un traitement oral prolongé, il est fréquent d’observer des signes d’imprégnation qui peuvent annoncer des signes de toxicité.
- Ralentissement de la fréquence sinusale et/ou allongement de l’intervalle P-R et de l’intervalle Q-T.
- Apparition d’ondes T bifides (+/-) et/ou d’ondes U amples qui peuvent devenir proéminentes sur T (en particulier en V3-V5) et fusionner avec elles (phenomenon of amiodarone-induced T-U fusion cf. Vidal) [11]. Si l’onde U est séparée de l’onde T, l’intervalle QT doit se mesurer à la fin de l’onde T. Si elles fusionnent, l’intervalle QT doit se mesurer en prolongeant la tangente de la plus grande pente de T ou de U vers la ligne de base (cf. Intervalle QT).
- Repolarisation “cordaronique” : sous-décalage de ST diffus, concave en haut et descendant, qui s’étend sur une onde T souvent fusionnée avec l’onde U. L’aspect en “S italique couché” est assez spécifique (aspect “cordaronique”). Néanmoins, une hypokaliémie peut conduire au même aspect.
Faites des quiz sur le site web (plusieurs niveaux de connaissance 1 à 3)
Effets secondaires [12]
Après absorption, l’amiodarone se dilue dans un grand volume de distribution et sa demi-vie d’élimination est particulièrement longue (> 30 jours) ce qui explique sa lenteur d’action initiale et la durée prolongée des éventuels effets secondaires après arrêt.
Il faut respecter les précautions d’emploi (nombreuses) (cf. Vidal). La durée de prescription doit être limitée. Le bénéfice/risque de l’amiodarone au long cours doit être réévalué régulièrement et expliqué aux patients.
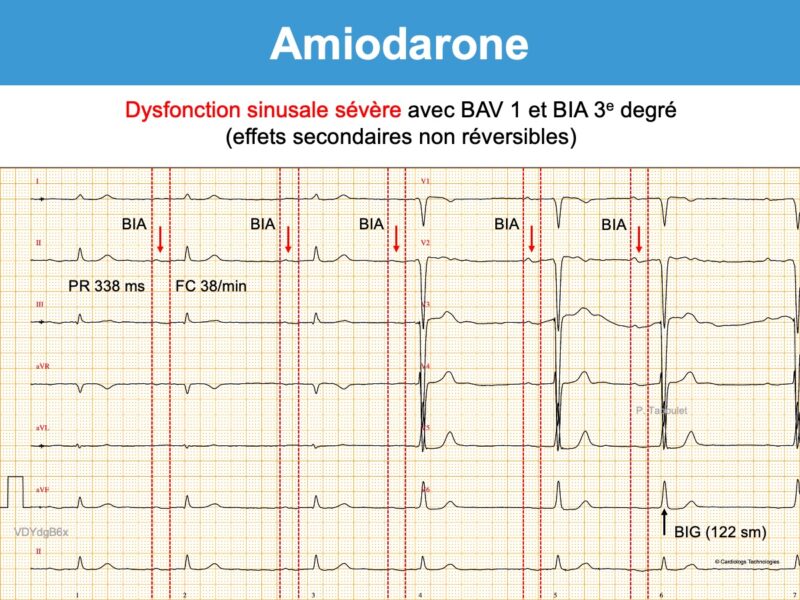
- L’amiodarone peut déclencher ou aggraver un bloc interatrial, un bloc SA ou un bloc AV. La survenue d’un bloc AV 1 doit faire renforcer la surveillance (cf. Vidal).
- La survenue d’un bloc AV 2 ou 3, d’une dysfonction sinusale, d’une paralysie sinusale ou d’un bloc bifasciculaire doit faire arrêter le traitement. L’amiodarone peut déclencher/aggraver une maladie de l’oreillette.
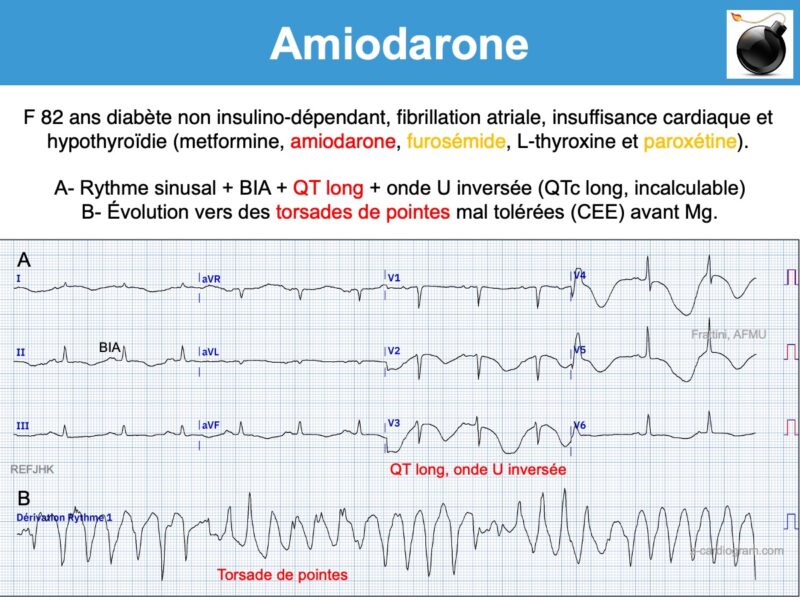
- L’allongement du QT est très rarement associé à des torsades de pointes, car il est homogène pour toutes les cellules myocardiques, au contraire des autres médicaments de la classe 3 (sotalol). Néanmoins, un QTc >> 500 ms, a fortiori si malaise, doit faire envisager l’arrêt du traitement, la recherche d’autres circonstances allongeant le QT (voir ci-dessous), un traitement correctif d’urgence (Mg, K) et une surveillance. Une alternance électrique de l’onde T peut précéder la torsade.
- L’érythème facial, les pigmentations cutanées doivent faire éviter le soleil, surtout pour les teints clairs. Les pigmentations brunâtres ne concernent que les traitements prolongés. Les dépôts cornéens sont constants, mais ne gênent en rien la vision.
- L’hyperthyroïdie est la première complication extracardiaque à l’origine de l’arrêt du traitement. L’iode a, par un mécanisme immunologique, un effet toxique sur la thyroïde où il provoque une lyse des cellules et une libération de T3. La glande est hypoéchogène et la fixation d’iode radioactif nulle. La T3 est très élevée. Le traitement exige une corticothérapie massive qui a en outre l’avantage d’éviter les exophtalmies majeures fréquentes dans ces cas (l’avis d’un spécialiste endocrinologue est recommandé).
- L’hyperthyroïdie est la deuxième complication extracardiaque. Elle est généralement irréversible et conduit à une substitution.
- L’atteinte pulmonaire, en particulier la fibrose, est la troisième complication extracardiaque et la plus grave. Elle peut entraîner des séquelles ou le décès. Le mécanisme pathologique consiste en l’accumulation de complexes phospholipides dans les histiocytes et les pneumocytes de type II. L’atteinte pulmonaire peut débuter après seulement plusieurs mois de traitement et son dépistage est complexe (revue de la littérature [13]).
–> Commission de transparence HAS 2020
L’intoxication aiguë est rarement symptomatique par voie orale (cf. ECG et toxiques).
4. Cardioversion d’une arythmie ventriculaire
ILCOR 2018 [5], ERC 2021 [6], ESC 2022 [9].
L’évaluation du bénéfice/risque d’une cardioversion électrique avec sédation appropriée doit être évaluée avant d’entreprendre une option de cardioversion pharmacologique à n’importe quel point de la cascade thérapeutique (ESC 2022 [9]).
- Cardioverser une tachycardie ventriculaire sur cardiopathie structurelle (connue ou suspectée) comme une cardiopathie ischémique ou une dysplasie ventriculaire arythmogène. D’autres médicaments sont préférables s’ils sont disponibles (procaïnamide, ajamaline, flécaïnide, sotalol, (ESC 2022 Classe IIa) (cf. Cardioversion d’une TV). La dose de charge IV d’amiodarone pour réduire une tachycardie avec hémodynamique stable est de 5 mg/kg (max. 300 mg) à la seringue électrique, dans du glucosé 5% en 20 à 60 minutes.

- Prévenir une récidive d’arythmie ventriculaire maligne responsable d’arrêts cardiocirculatoires chez les patients défibrillés au moins trois fois [5]. La dose de charge est de 300 mg en 10-20 minutes puis CEE (suivie éventuellement par une perfusion continue de 0,5 mg/min ou 900 mg par 24 h).
- Prévenir des récurrences de tachycardie ventriculaire polymorphe (sauf QT long congénital) [6], en particulier chez le coronarien (en association avec un bêtabloquant) ou une arythmie symptomatique malgré un défibrillateur.
- Traiter un orage rythmique (seule ou en association avec un bêtabloquant, le Mg …)
La suite est réservée aux membres et stagiaires du site.
Se connecter | Devenir membre | Devenir stagiaire