Blocage de la conduction des influx au niveau du faisceau antérieur de la branche gauche du faisceau de His (cf. Bloc fasciculaire). La dépolarisation du ventricule gauche s’effectue alors via le faisceau postérieur gauche, d’où la déviation hypergauche de l’axe des QRS.
Synonyme : hémibloc antérieur gauche [1] mais ce terme est impropre, car « hémi » signifie demie ou moitié et le faisceau antérieur est plus petit, plus fragile et moins utile que le faisceau postérieur. De plus, on a décrit un troisième faisceau de la branche gauche (cf. Branches du faisceau de His).
Les étiologies sont nombreuses et peu spécifiques. Les plus fréquentes sont le vieillissement et l’hypertrophie ventriculaire gauche [2].
Aspect ECG
Dans les dérivations frontales (AHA 2018 [1])
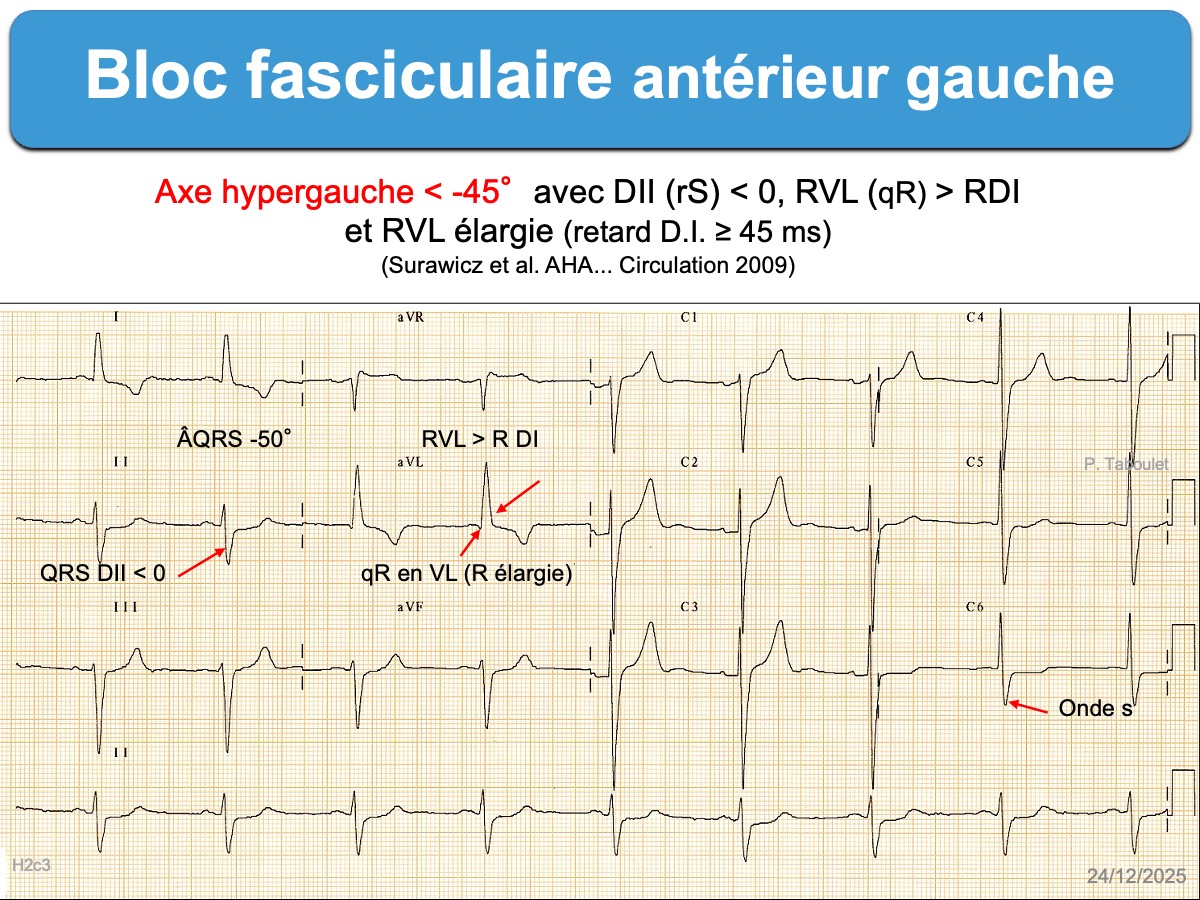
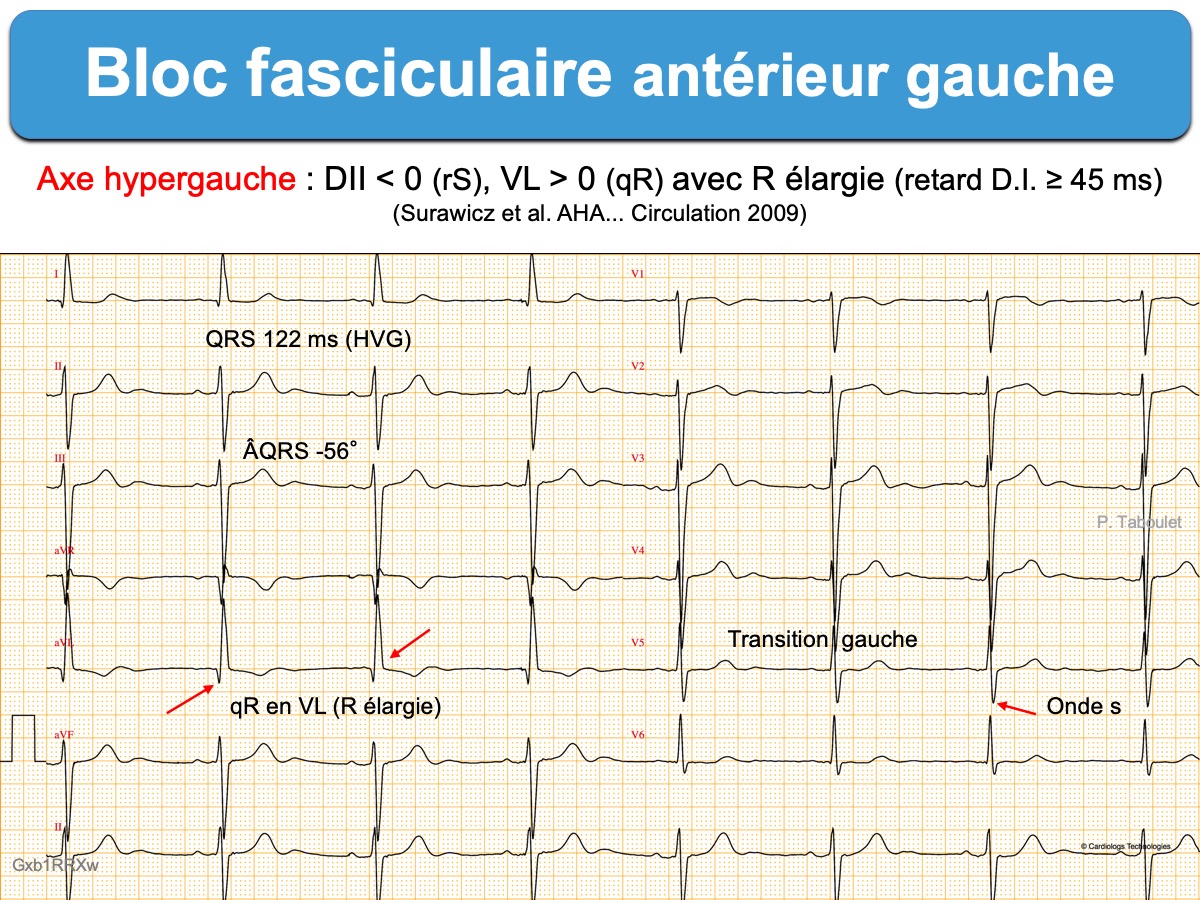
- un axe hypergauche au-delà de -45° ; ce critère est indispensable, mais il n’est pas suffisant (–> Diagnostics différentiels).
- un aspect qR en DI-VL et un aspect rS en DII-DIII-VF (avec SDIII > SDII)
- La durée habituelle des QRS < 0,12 sec (dans la forme pure, sans BBD, HVG ou anomalie de conduction associée)
Pour s’assurer – d’un coup d’œil – que l’ÂQRS frontal est ≤ -45° (se rapproche de la verticale supérieure), il faut que le vecteur moyen du QRS en DII soit négatif (somme des amplitudes + et – est < 0) et amplitude de RVL > RDI.
Des critères d’appoint ont été proposés [3]
- Retard de la déflexion intrinsécoïde en VL ≥ 45 ms avec sommet de l’onde R en VL plus tardif que celui de l’onde R en DI [1].
- Empâtement terminal du pied de l’onde R en VL et onde T inversée en VL [1].
- Disparition de l’onde q septale en V5-V6-DI.
- Les ondes R sont moins amples et les ondes S sont plus profondes et persistantes jusqu’en V6 (avec parfois R/S < 1 en V6). La zone de transition est donc déplacée vers la gauche par ex en V5-V6.
- Une micro-onde q initiale en V2-V3 est possible (rare), mieux vue 1 espace au-dessus du site d’enregistrement habituel de ces dérivations ou en cas de cœur horizontal) [3] [6] .
- Durée QRS ≥ 120 ms, en cas de BBD ou bloc fasciculaire septal gauche associé [7].
BFAG complexes
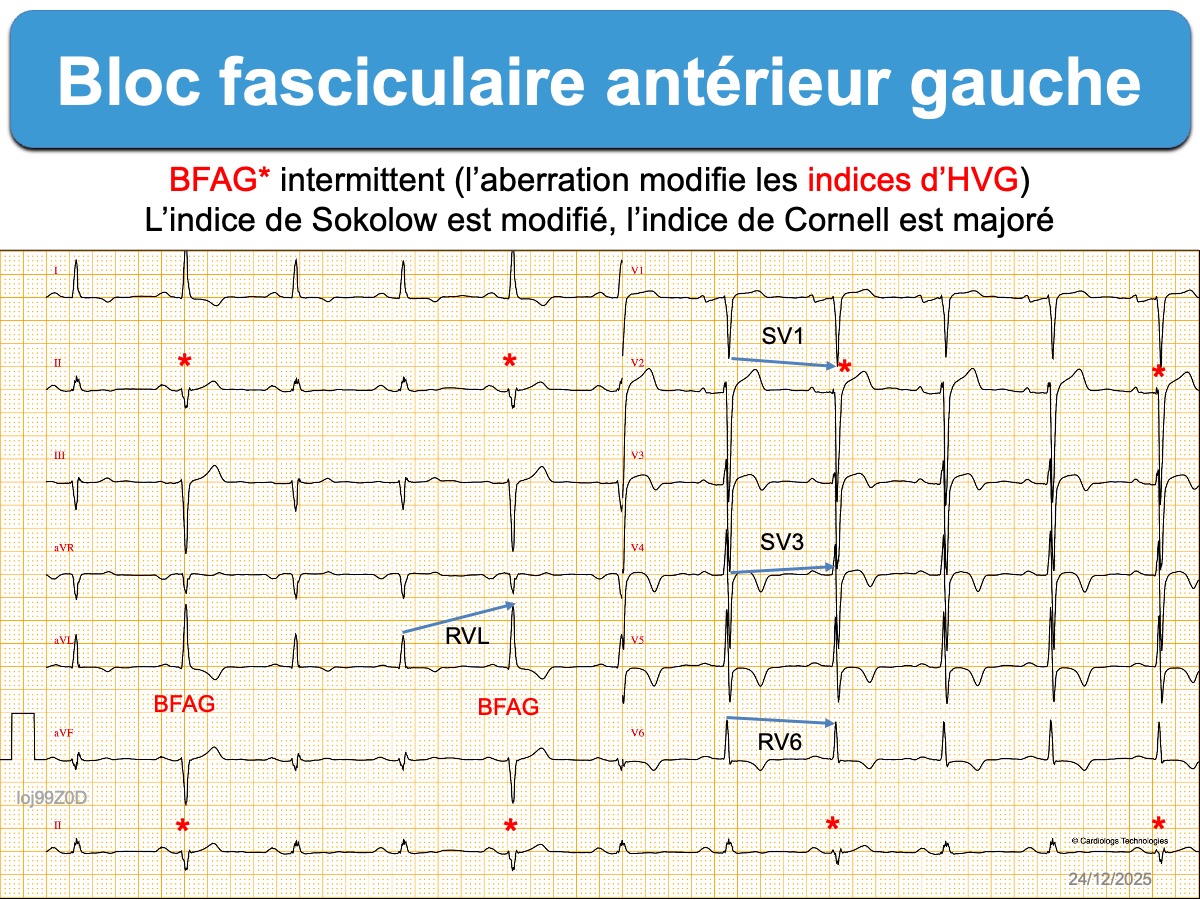
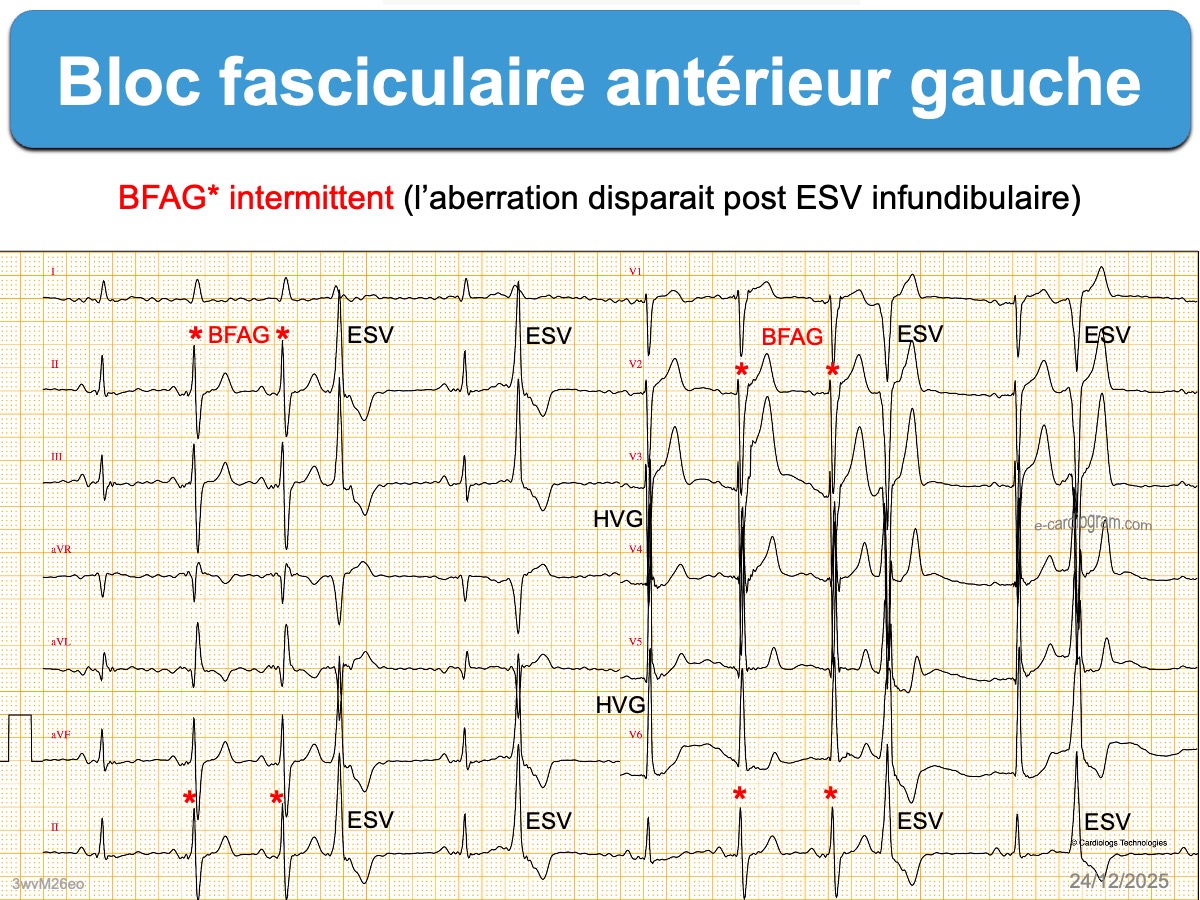
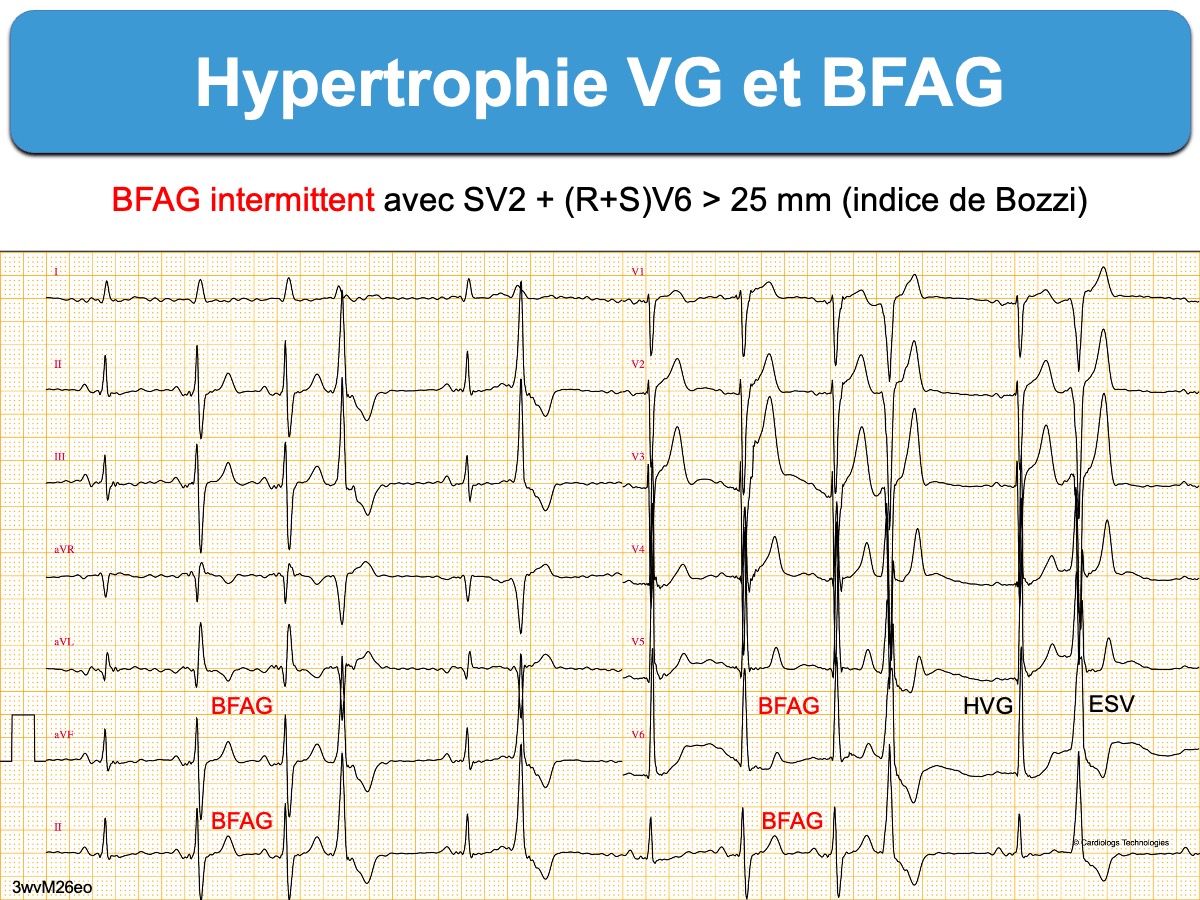
- Bloc fasciculaire antérieur intermittent (cf. Aberration fréquence-dépendant). Les différences entre les QRS fins et les QRS aberrants permettent de voir les modifications engendrées par le BFAG.
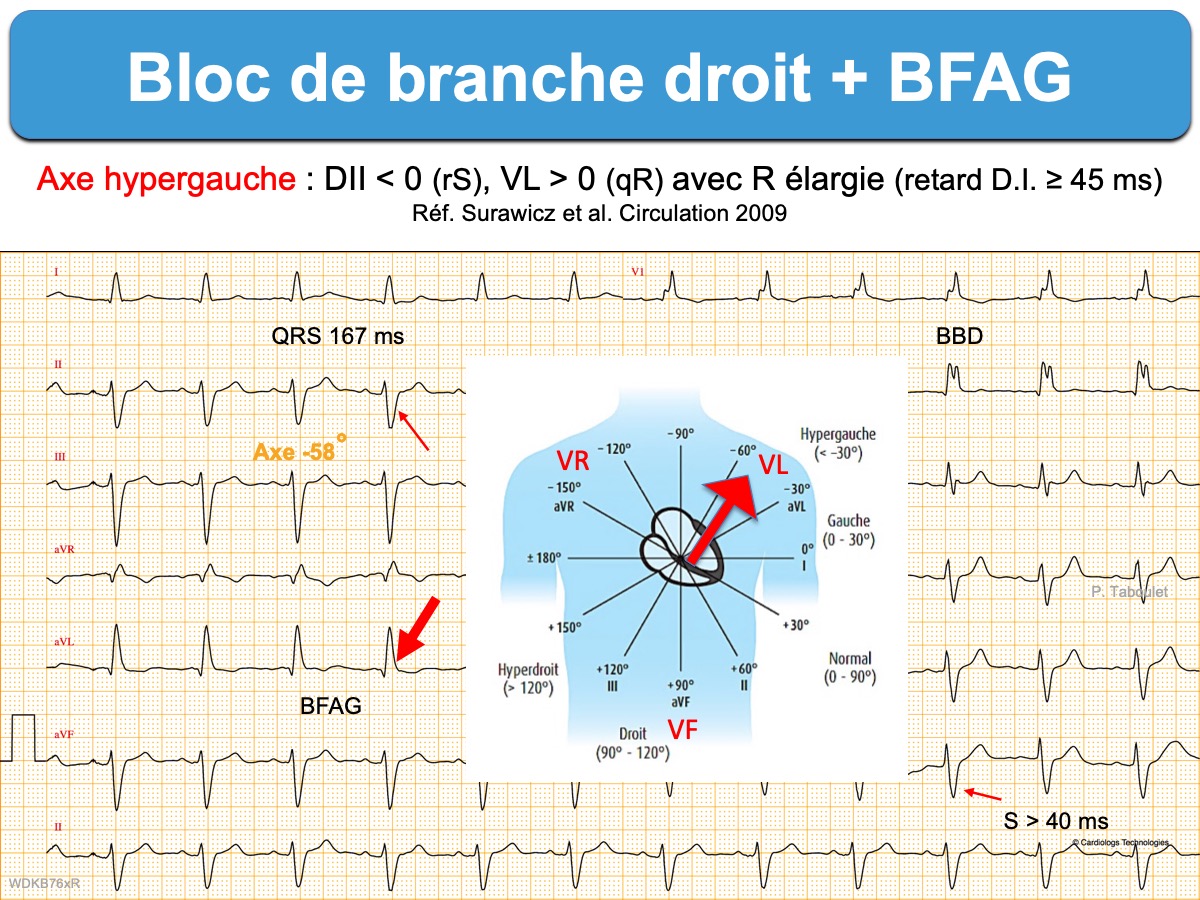
- Bloc bifasciculaire. L’association d’un BFAG et bloc de branche droit est fréquente et n’évolue que rarement vers un bloc AV complet. En l’absence de syncope, il n’y a pas lieu de rechercher par des méthodes ambulatoires de longue durée la survenue d’un bloc AV. Un BFAG alternant avec un BFPG est rarissime, presque équivalent à un bloc de branche gauche.
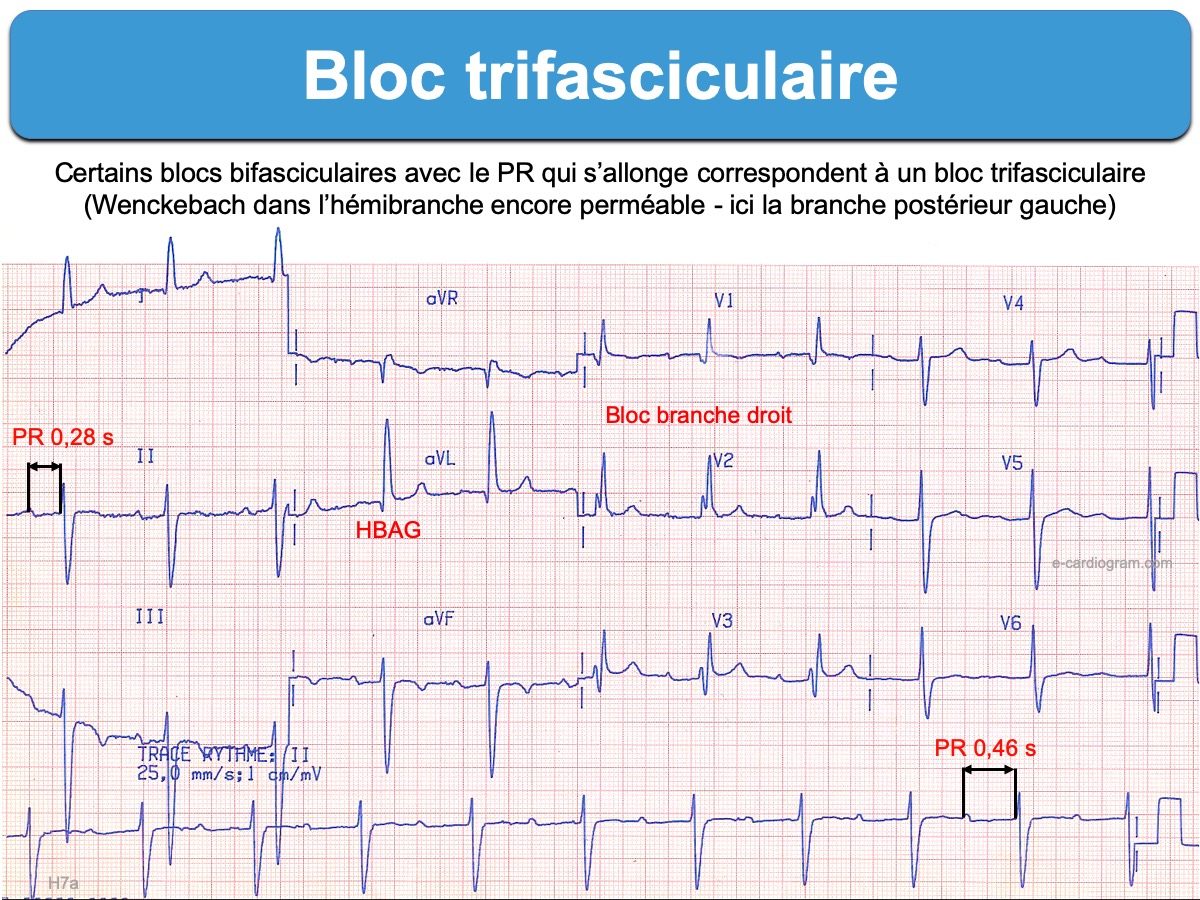
- Bloc bifasciculaire et PR long. Cette association doit faire suspecter un bloc trifasciculaire (rare en pratique, car un PR allongé < 300 ms est généralement du à un bloc intranodal).
- Bloc bifasciculaire masqué. Le bloc de branche droit peut être masqué/déguisé en précordiales droites (masquerading bundle branch block), en cas de bloc fasciculaire de haut degré avec déviation hypergauche au-delà de -60° et un aspect proche du bloc de branche gauche en dérivations des membres [3][4]. Il doit être suspecté devant l’existence d’ondes s > 40 ms en dérivations précordiales gauches et peut être facilement révélé par l’enregistrement de dérivations thoraciques unipolaires hautes et droites (V1-V2 placées 1 ou 2 espaces intercostaux plus hauts (cf. BBD déguisé).

- BFAG et ischémie coronaire
Un BFAG est fréquent au cours d’une ischémie septale aiguë (territoire de l’IVA) et témoigne d’une occlusion proximale (cf. Infarctus et bloc). Il peut être associé à un un BBD ou un bloc fasciculaire septal gauche en cas d’occlusion proximale de l’IVA (ou du TC) [7].
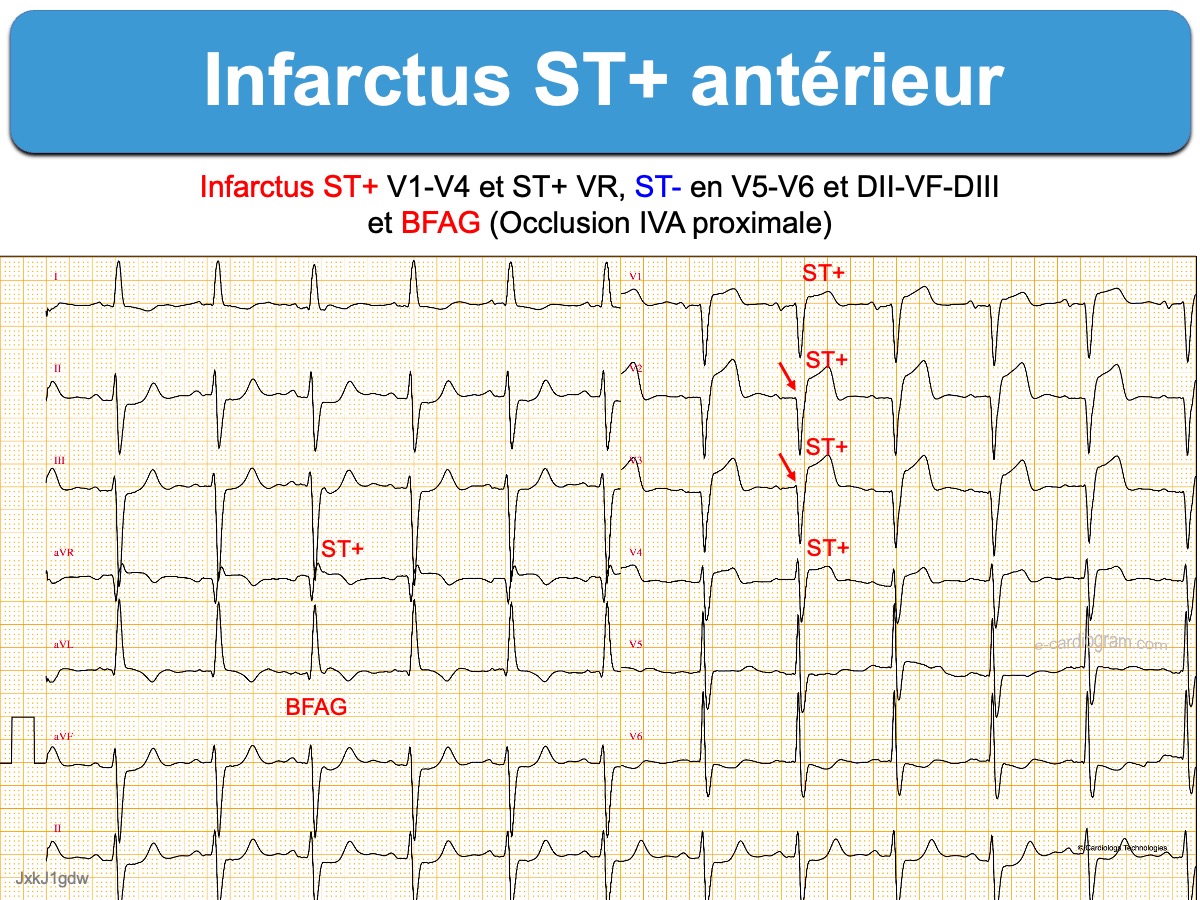
Un BFAG interfère avec le diagnostic d’ischémie myocardique. La précocité de l’activation postérieure gauche et les anomalies secondaires de la repolarisation peuvent masquer dans le territoire inférieur (DIII-VF) une onde Q de nécrose et/ou une onde T négative d’ischémie sous-épicardique en créant respectivement en miroir une onde R et/ou une onde T positive (Onde T pseudonormale). Le diagnostic d’infarctus peut être assuré par la comparaison du tracé en période ischémique avec un tracé antérieur ou par la vectocardiographie (pic de l’onde R plus tardif en VR) [3].
Un BFAG interfère avec le diagnostic de séquelle d’infarctus. Un BFAG s’accompagne parfois d’ondes Q > 30 ms en dérivations latérales hautes ou d’ondes q ≥ 20 ms en V2-V3 (l’enregistrement un espace intercostal plus bas pourrait aider à confirmer ou infirmer l’hypothèse) qui peuvent simuler ou masquer une séquelle de nécrose.
- BFAG et hypertrophie ventriculaire gauche
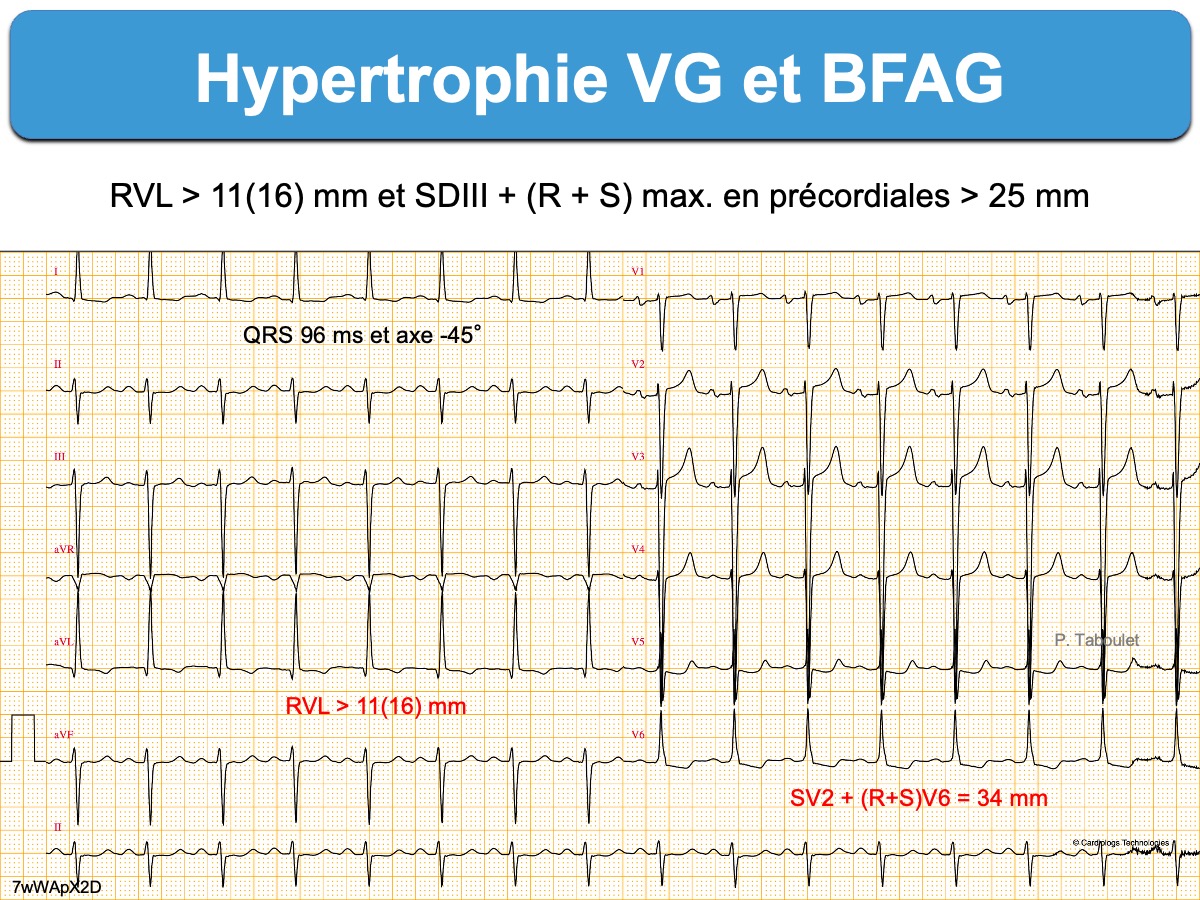
Un BFAG interfère avec le diagnostic d’HVG, mais certains indices (Indices d’HVG positifs comme une onde R VL > 11 mm (16 + spécifique), QRS ≥ 120 ms, déviation hypergauche au-delà de -80°) en suggèrent l’existence (cf. Hypertrophie VG et BFAG) [3][5].
Diagnostics différentiels
Certaines déviations à gauche de l’axe du cœur sont dues à [3] :
- Bloc fasciculaire incomplet (axe entre -30 et -45°) : l’évolution au-delà de -45° permet le diagnostic formel [4]
- horizontal heart;
- isolated left ventricular hypertrophy;
- regional anterosuperior right ventricular block;
- straight back syndrome;
- préexcitation ventriculaire;
- hypertrophic subaortic stenosis, inferolateral myocardial infarction, emphysema, chest deformities, single ventricle, corrected transposition, or Ebstein disease.
As a general rule, whenever the S wave in lead II is deeper than in lead III, the diagnosis of LAH is quite unlikely; the VCG with characteristic counterclockwise rotation of the QRS loop in the frontal plane can always help the diagnosis [3]
Vidéo YouTube (P. Taboulet) : les Blocs intraventriculaires
Si vous souhaitez améliorer ce contenu, merci de me contacter
YouTube : ma playlist
Faîtes des quiz sur le site web (plusieurs niveaux de connaissance 1 à 3).
ECG de A Z (P. Taboulet 2ed 2025) : https://www.livres-medicaux.com/auteur/11567-taboulet

La suite est réservée aux membres et stagiaires du site.
Se connecter | Devenir membre | Devenir stagiaire