Massage ou pression sous-mandibulaire au niveau du bulbe carotidien à l’origine d’une stimulation des baro-récepteurs qui déclenche – via le système nerveux central – une activation du système parasympathique (nerf vague) et une inhibition du système sympathique (cf. Manœuvres vagales) [5][7]. Ce réflexe cardiofrénateur – appelé aussi réflexe sinocarotidien – provoque une baisse de la tension artérielle et un ralentissement de la fréquence cardiaque.
Le ralentissement de la fréquence cardiaque est lié à la baisse de l’automatisme sinusal et au ralentissement de la conduction dans le nœud atrioventriculaire.
Indications
Le MSC est surtout utilisé pour élucider le mécanisme ou réduire une tachycardie régulière à complexes QRS fins ou larges.
Si les QRS sont fins, l’efficacité des manœuvres vagales est patente en quelques secondes. Leur efficacité est proche de 15% [1]. Elle est limitée aux tachycardies supraventriculaires (TSV) en rapport avec une réentrée (cf. Tachycardie réciproque, tachycardie atriale par réentrée…), mais le MSC peut aider à démasquer des ondes de flutter ou de tachycardie atriale.
Si les QRS sont larges, le MSC peut être efficace comme précédemment s’il s’agit d’une TSV en rapport avec une réentrée, les QRS larges étant expliqués par une aberration ventriculaire ou une préexcitation (tachycardie antidromique de Wolff-Parkinson-White).
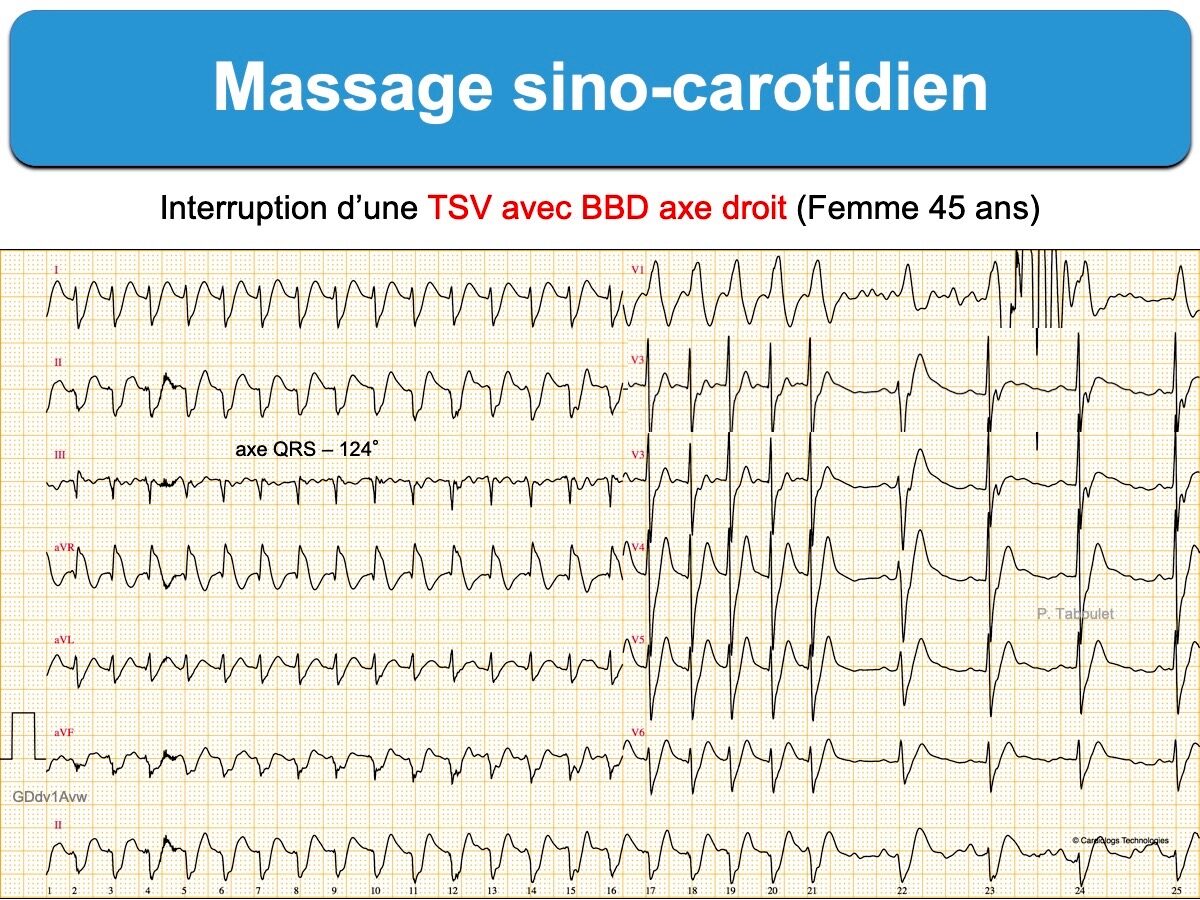
Le massage sino-carotidien est inefficace sur une TV (à l’exception de certaines TV en rapport avec une réentrée, ex. Tachycardie ventriculaire infundibulaire, Tachycardie ventriculaire fasciculaire).

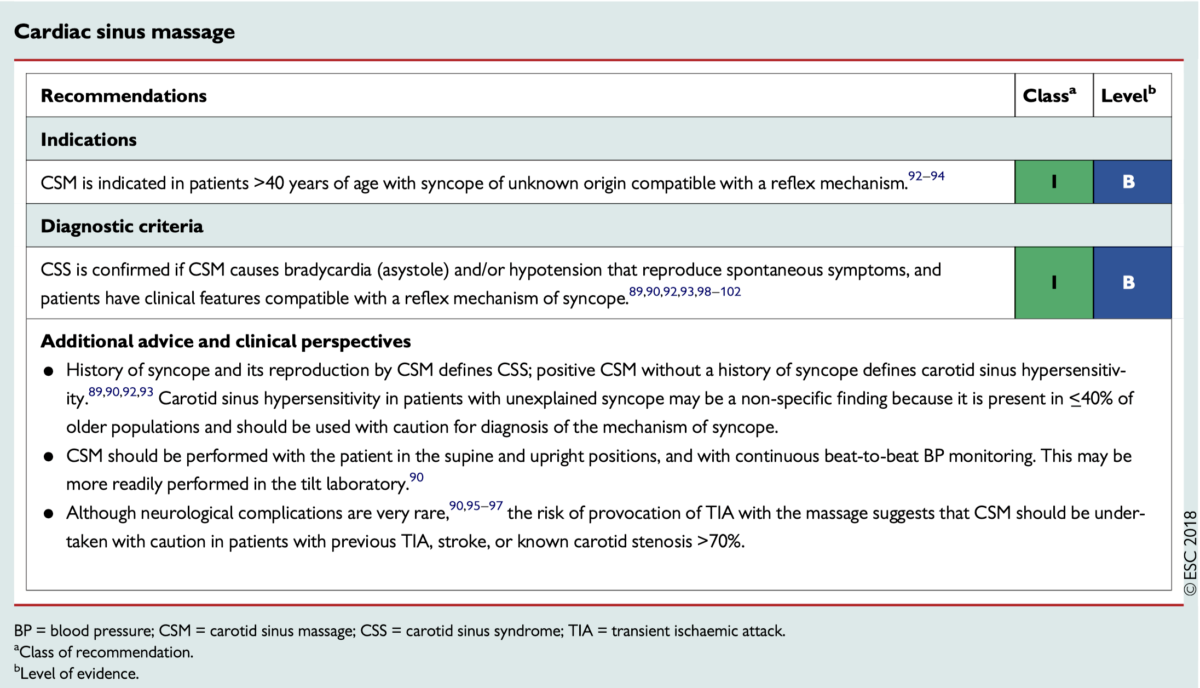
B – Le MSC est utilisé pour élucider le mécanisme de certaines syncopes évoquant une hypersensibilité du sinus carotidien. Il est recommandé par la HAS en 2018 chez les sujets âgés (> 45 ans) « en présence de syncopes récidivantes ou de situations à risque, sans suspicion de cardiopathie ou de maladie neurologique » [2]. Cette recommandation est formulée avec plus de précision par la société européenne de cardiologie (ESC) en 2018. Celle-ci recommande un MSC à tous les patients > 40 ans après une syncope dont l’étiologie reste inconnue après une première évaluation (Classe I B). « Le diagnostic de syncope vagale réflexe par hypersensibilité du sinus carotidien est certain si une syncope ou une lipothymie est reproduite pendant ou immédiatement après le massage en présence d’une asystolie dépassant trois secondes et/ou une chute de la pression systolique de 50 mmHg ou plus » (Classe I B) [4]. Le diagnostic de syndrome d’hypersensibilité du sinus carotidien nécessite la coexistence de symptômes et d’une pause > 3 sec (Cf. Réflexe sinocarotidien).

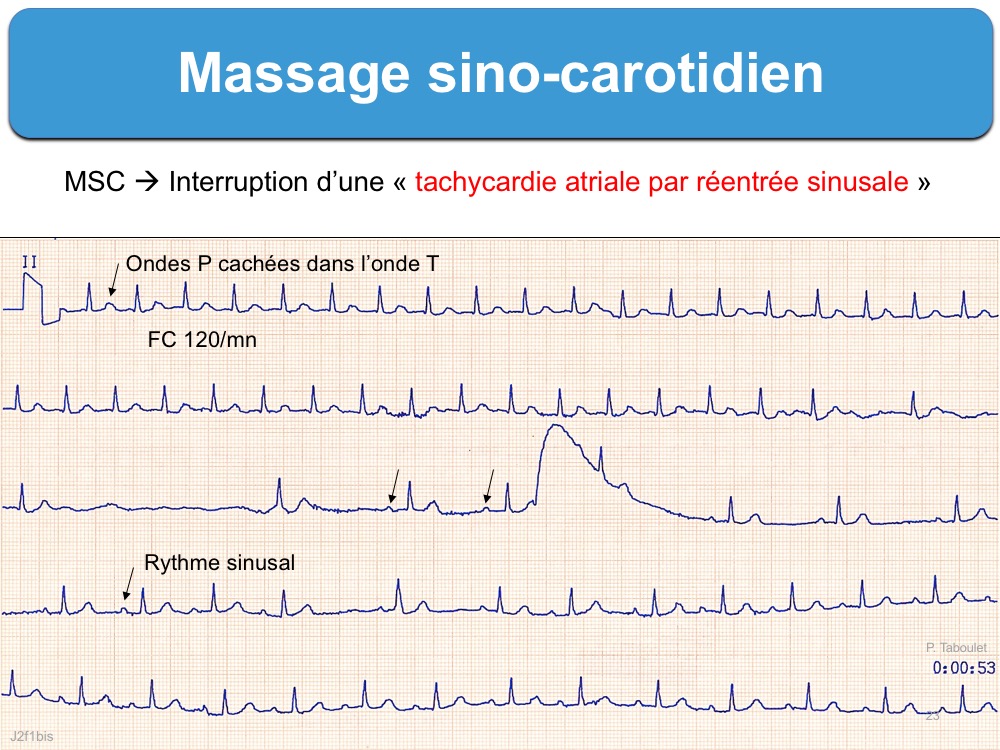
C – Il est parfois utilisé pour mieux classer un bloc AV 2/1 qui peut être d’origine nodale ou infranodal (cf. Bloc AV 2/1) ou démasquer une onde P sinusale cachée dans une onde T au cours d’un bloc AV 1.
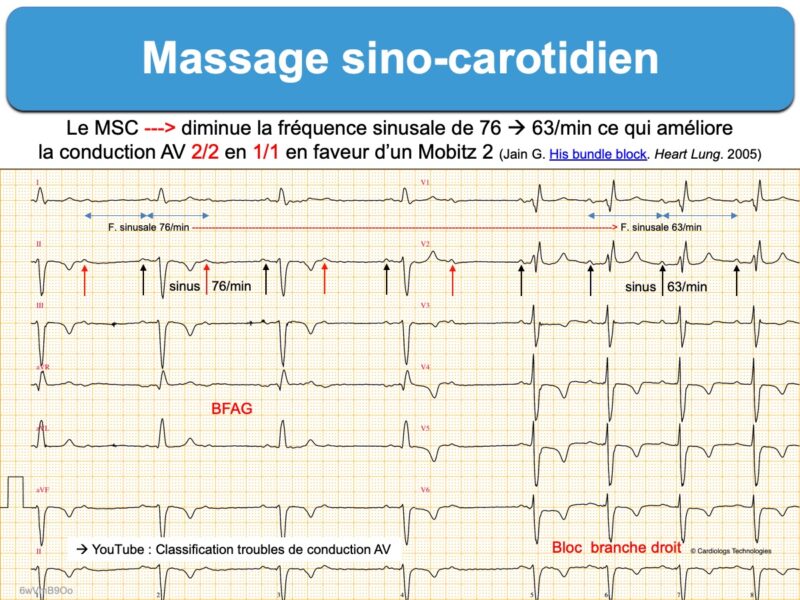
D – Il est utilisé par les rythmologues pour démasquer une préexcitation ventriculaire (quand la conduction dans le nœud AV est ralentie, la conduction via le faisceau accessoire peut devenir préférentielle ce qui révèle l’onde delta).
Méthode
La méthode est parfaitement décrite dans cette vidéo en anglais du new england journal of medicine [5] ou en français ici [6][7]
- Avant le MSC, le patient doit être informé du déroulement du geste et des renseignements attendus. Il doit être prévenu que le massage est un peu désagréable. Il doit être allongé, la tête en légère extension, en rotation gauche pour un MSC à droite et vice versa. L’activité électrique de son cœur doit être enregistrée tout au long de l’examen (ECG de préférence). Une mesure automatique continue de la tension artérielle peut être utile pour ne pas méconnaître une éventuelle réponse vasodépressive exclusive.
- Le MSC s’effectue avec deux doigts (parfois le pouce) au niveau de la carotide sous-mandibulaire qui passe verticalement entre le muscle sterno-cléido-mastoïdien et le larynx (pomme d’Adam). La carotide est repérée par sa pulsatilité, au mieux après une légère rotation de la tête du patient du côté opposé au massage. Le massage débute par une pression bidigitale (index en haut, médius en bas) brève et légère (épreuve de Czennak) qui est souvent suffisante pour déclencher une stimulation nodo-frénatrice réflexe. Il se poursuit pendant 5-10 s (Solari, Pasquier).
- Le MSC doit être réalisé successivement droite puis à gauche. Le massage coté droit explorerait mieux la fonction du nœud sinusal, côté gauche le nœud atrioventriculaire (Réf. ?)

Chez un sujet sain en rythme sinusal, une réduction transitoire de la fréquence sinusale, un ralentissement de la conduction AV (l’intervalle PR s’allonge), une réduction de la taille des ondes P et une baisse légère de la tension artérielle peuvent survenir [5].

Attention (chez le sujet âgé). En cas d’hypersensibilité du sinus carotidien, une asystolie transitoire (par suppression de l’automatisme sinusal ± bloc sinoatrial ± bloc atrioventriculaire) et donc une syncope peut survenir (Cf. Hypersensibilité du sinus carotidien). Pour cette raison, il faut surveiller le patient et monitorer son activité électrique cardiaque. Si le massage d’une carotide est sans effet, il faut entreprendre le MSC de l’autre carotide (jamais simultanément).

Bien que les complications neurologiques soient très rares, « le risque de provocation d’un accident ischémique transitoire après MSC suggère que celui-ci doit être pratiqué avec précaution chez un patient qui a déjà eu un accident ischémique transitoire, un accident vasculaire cérébral ou qui présente une sténose carotidienne > 70% ». En effet, le risque de “décrocher” une plaque athéromateuse au cours du MSC et de provoquer une embolie cérébrale est vraisemblablement plus fréquent chez ces patients. Réaliser avant le massage une échographie-Doppler par un spécialiste n’est pas strictement recommandé, mais il paraît prudent de vérifier chacune des carotides au point de massage par une échographie clinique [5]. De même, est-il logiquement prudent d’éviter chez les sujets coronariens de provoquer des pauses ventriculaires qui peuvent durer plus de 5 secondes et s’accompagner de chute tensionnelle [8].
Le risque de provoquer une embolie cérébrale de matériel athéromateux est faible. Dans une analyse regroupant 7319 patients, une complication neurologique a été observée dans 21 cas (0,29%) [réf. dans [7].
Taboulet P et Duchenne J. Syncope, malaise et palpitations. Atelier 5. In Cœur et Urgences. Journées thématiques interactives de la SFMU.
Coll. Références en médecine d’urgence. Collection de la SFMU. Ed Lavoisier 2019.
Références (réservées aux abonnés)
La suite est réservée aux membres et stagiaires du site.
Se connecter | Devenir membre | Devenir stagiaire