Depuis le premier modèle en 1958, les pacemakers (stimulateurs cardiaques) sont devenus des mini-ordinateurs. La plupart intègrent des algorithmes destinés à réduire la fréquence de stimulation ventriculaire et préserver la synchronisation physiologique atrioventriculaire ou intraventriculaire [1][2]. Parmi eux :
Asservissement de fréquence : accélération de la stimulation atriale à l’effort (la fréquence électro-entrainée peut ainsi être supérieure à la fréquence cardiaque de programmation minimum). L’effort est détecté par la sonde d’entrainement qui enregistre une variation d’impédance intra thoracique ou par un capteur gravitationnel (accéléromètre) situé dans le boitier.
Fréquence de nuit : respect d’une bradycardie nocturne physiologique
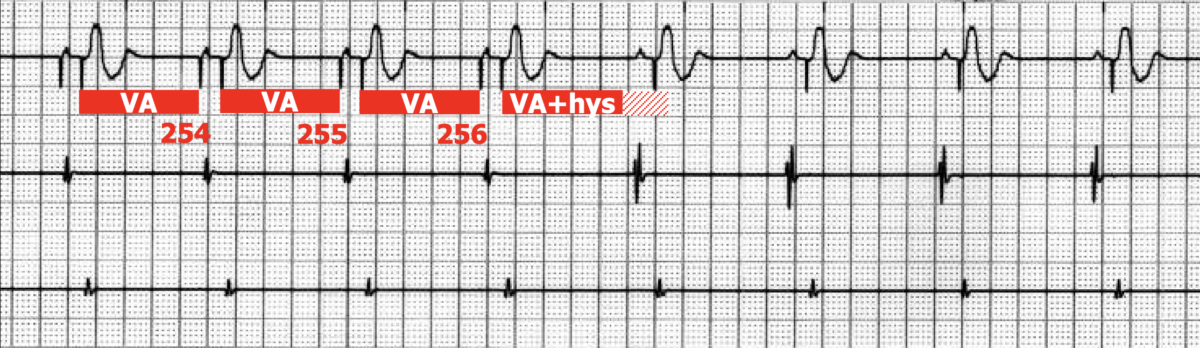
Hystérésis : intervalle de temps ajouté ou retiré à l’intervalle de stimulation déclenchée après un évènement spontané, afin de maintenir autant que possible une activation physiologique des ventricules et réduire le nombre de stimulations ventriculaires inutiles ou délétères.
- Exemple 1 : le stimulateur DDD est programmé pour une fréquence minimale à 60/min : il détecte une onde P un peu tardive, mais accepte pour une très brève période, de descendre en dessous de la fréquence minimale programmée et ne stimule le ventricule qu’après un intervalle R-R qui correspond à 50/min.
- Exemple 2 : le stimulateur DDD allonge systématiquement l’intervalle de stimulation ventriculaire toutes les 5, 10, 15 ou 30 minutes de stimulation atriale afin de rechercher un rythme spontané.
- Exemple 3 : le stimulateur DDD allonge transitoirement le délai atrioventriculaire (DAV) programmé lorsqu’il détecte une activation spontanée de l’oreillette et que le DAV spontané est proche du DAV programmé. Cette fonction préserve la batterie. Certains algorithmes autorisent même le blocage d’une à deux ondes P consécutives (AAI safe R).
- Exemple 4 : le stimulateur DDD raccourcit en permanence le délai atrioventriculaire (hystérisis négatif) en dessous de la durée de l’intervalle P-R spontané pour des raisons hémodynamiques (objectif de resynchronisation ventriculaire ou stimulation apicale VD désynchronisante de la CMH obstructive)
Période réfractaire atriale post ventriculaire : blocage de la stimulation ventriculaire après écoute d’une activité atriale spontanée précoce (notamment rétrograde) ; ce blocage permet d’éviter une réentrée à l’origine d’une tachycardie par réentrée électronique.
Stimulation ventriculaire de sécurité (ventricular safety pacing) qui protège la survenue d’une arythmie ventriculaire après une stimulation atriale conduite, mais contemporaine d’une ESV (risque de stimulation R/T).
Managed Ventricular Pacing [7] : reprend en compte toutes ces fonctions complexes.
Resynchronisation ventriculaire. La synchronisation de contraction des parois septale et latérale du VG en cas de retard gauche important (QRS ≥ 130-150 ms en rythme sinusal. Deux spikes sont présents au début et en fin de QRS et raccourcissent la durée des QRS qui peut devenir ≤ 120 ms.
Modulation de la contractilité myocardique (Cardiac contractility modulation). Deux sondes ventriculaires droites positionnées le long du septum le stimulent juste après la dépolarisation ventriculaire (donc juste après le début du QRS, en période réfractaire absolue) pendant 20 ms ce qui provoque une entrée de calcium dans les myocytes et améliore la contractilité sans risque arythmogène. La double stimulation biphasique se traduit par un spike unique large et très ample qui s’observe ≥ 40 ms après le début du QRS selon les dérivations [6]. Cette (technique est utilisée plusieurs heures par jour en cas d’échec ou contrindication de la resynchronisation ventriculaire (RCT).
Autres fonctions
- Fonction Holter-ECG, une fonction EMG (ECG endocavitaire mémorisée), fonction NIPS (Non Invasive Programmed Stimulation qui permet d’analyser ou stopper un trouble du rythme),
- Mesure continue de l’impédance des sondes, mesure automatique du seuil ventriculaire (Autocapture® avec adaptation automatique de l’amplitude des impulsions)
- Pacing antitachycardie ou défibrillation (par choc électrique interne si sonde transveineuse) est de plus en plus fréquente [4].
Autocapture® : algorithme de vérification de la capture automatique.
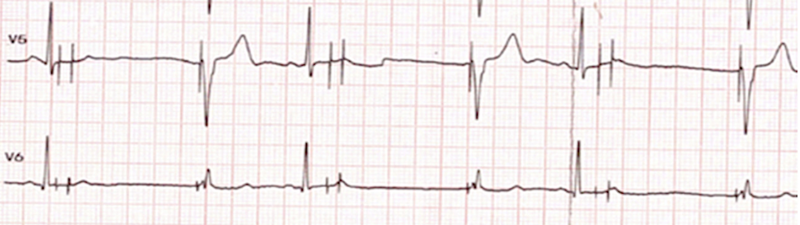
Lorsqu’une recherche automatique du seuil est initiée, le pacemaker baisse progressivement l’amplitude de stimulation ventriculaire. Il établit la mesure du seuil de stimulation lorsqu’il détecte la perte de capture sur 2 battements consécutifs. On reconnaît la procédure de mesure automatique par le fait qu’après l’activité atriale (spontanée ou stimulée), il y a un spike avec un délai ventriculaire très court pour forcer la capture, souvent à 50 ms mais variable suivant les marques et les modèles. Ce spike ventriculaire, lorsqu’il est inefficace, est suivi d’un spike ventriculaire de secours ample plus tardif, ce qui donne la séquence des 3 spikes (1 atrial et 2 ventriculaires) [5].
Recommandations pratiques de bon usage publiées en 2023 par HRS/EHRA/APHRS/LAHR [8]
Petit cours en anglais : https://www.ekgrhythm.com/search/label/pacemaker
Références et exercices (réservés abonnés)
La suite est réservée aux membres et stagiaires du site.
Se connecter | Devenir membre | Devenir stagiaire