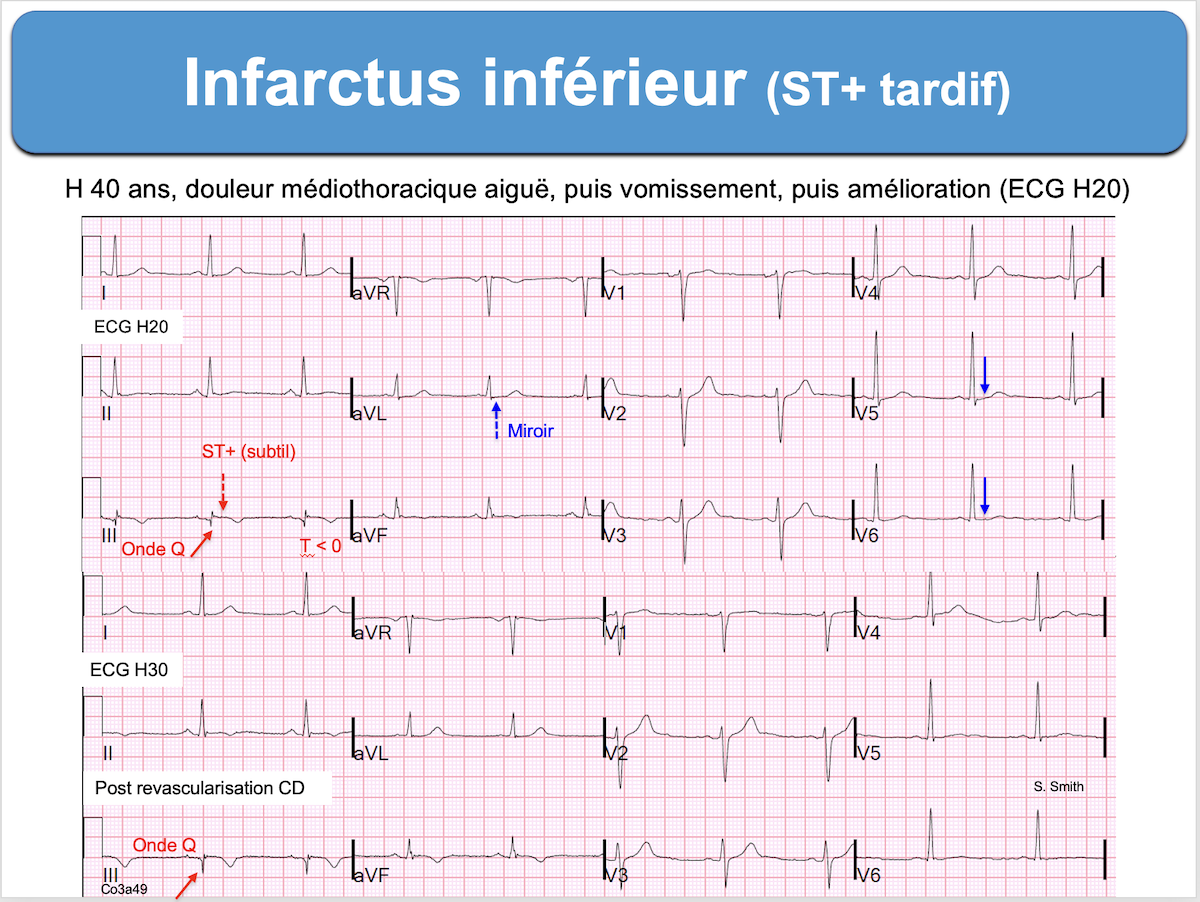
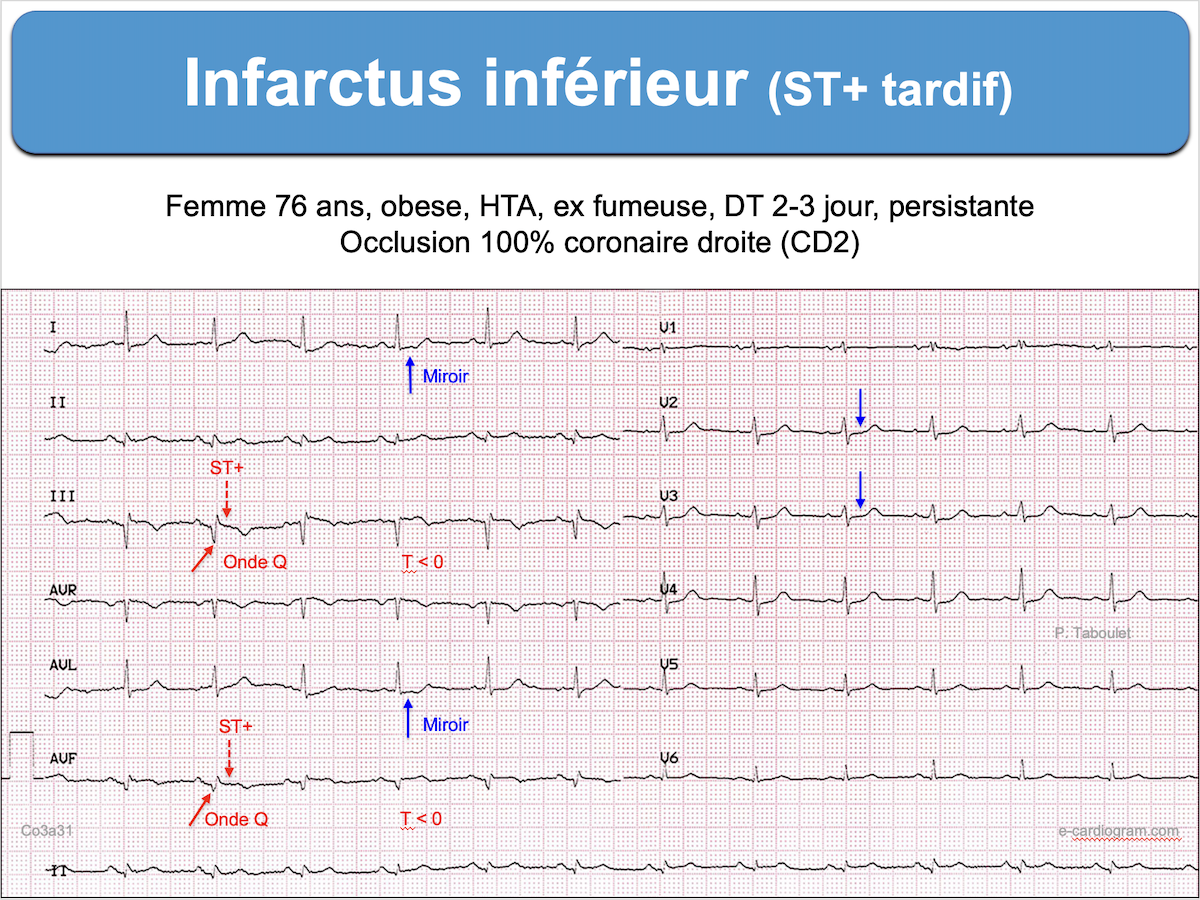
Certains patients sont diagnostiqués plus de 12 heures après le début d’un infarctus aigu ST+ (late acute STEMI). L’aspect ECG est différent et le pronostic des infarctus ST+ tardifs est moins bon [1] mais une revascularisation coronaire reste recommandée jusqu’au 2ème jour inclus [2].
L’aspect ECG de ces patients varie considérablement, mais certains signes électriques permettent d’estimer que l’infarctus est vu à un stade tardif.
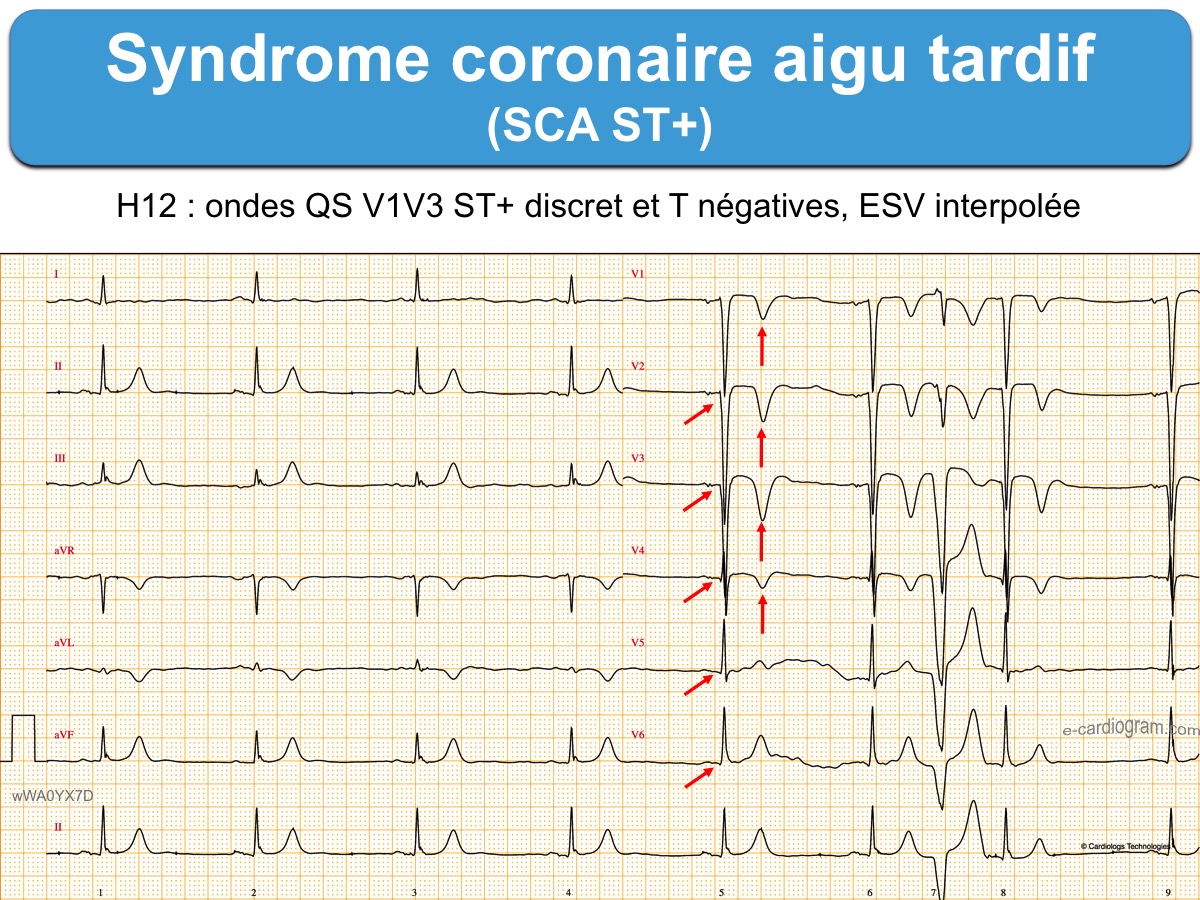
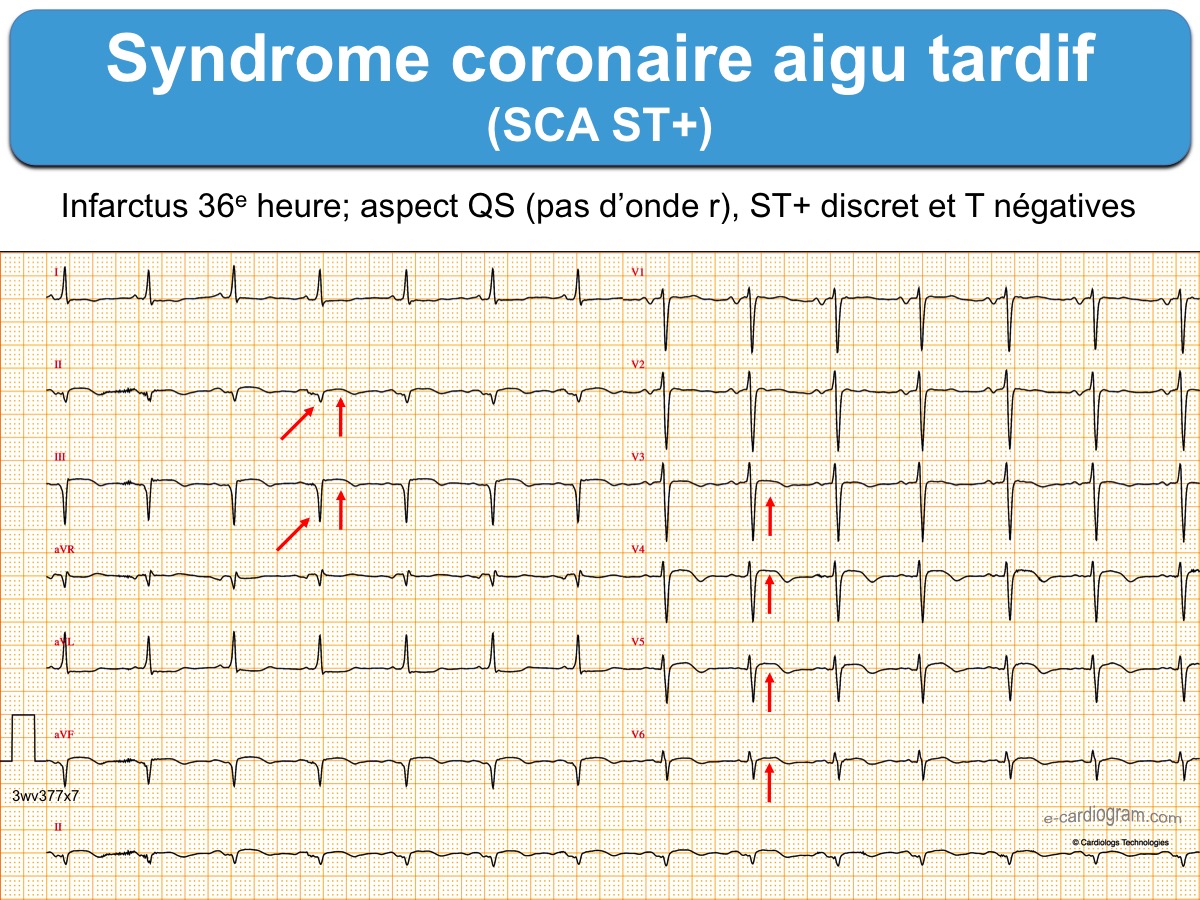
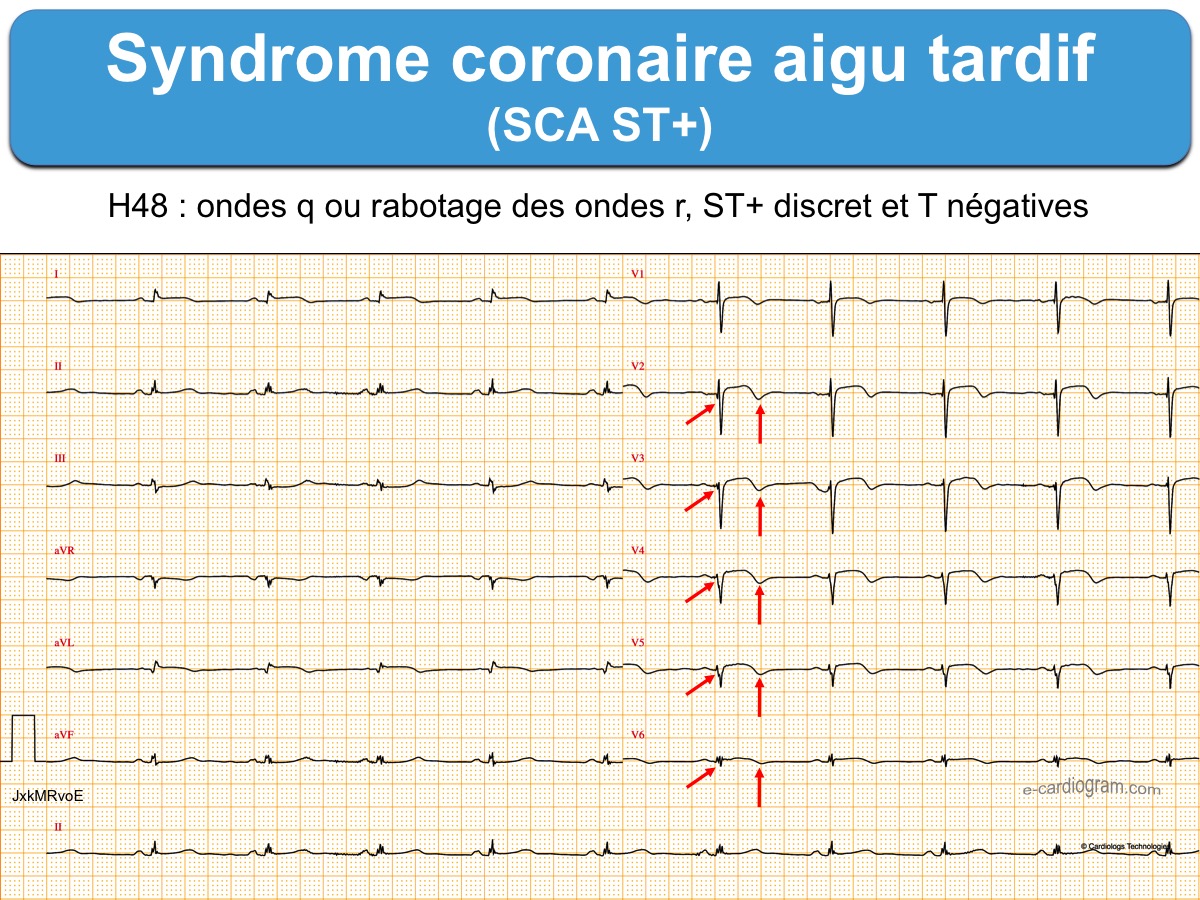
- Les ondes Q sont profondes et larges avec souvent un aspect QS (cf. Ondes Q de nécrose).
- Les ondes R sont rabotées, le ratio Q/R est > 1 et les QRS perdent leur amplitude et deviennent plutôt bas voltés/microvoltés.
- Le ST+ perd son amplitude et sa convexité, s’aplatit et devient descendant dans sa partie terminale.
- Les ondes T perdent leur positivité et deviennent inversées avec un ratio T/ST ≥ 1. Elles peuvent être inversées profondément ≥ 10 mm, englobant l’onde U négative et allongeant le QTc (cf. Ondes T inversées).
- Le sous-décalage de ST en miroir s’estompe.
- Des signes de péricardite liquidienne peuvent apparaître (cf. Syndrome de Dressler).
À noter que la disparition des symptômes est mal corrélée avec l’absence d’ischémie coronaire, et qu’au-delà de 48 heures l’intérêt d’une revascularisation doit être discuté au cas par cas (intérêt de l’IRM ou de la scintigraphie) [3].
Vidéos sur YouTube (voir liste ici)
- PT, dec 2022, 59 min : Pourquoi le diagnostic ECG d’un infarctus (SCA) est difficile ?
Faîtes des quiz sur le site web (plusieurs niveaux de connaissance 1 à 3).
Ex : Coronaropathie 2
Si vous souhaitez améliorer ce contenu, merci de me contacter
Références pour les abonnés premium
[1] Cerrato E, Forno D, Ferro S, Chinaglia A. Characteristics, in-hospital management and outcome of late acute ST-elevation myocardial infarction presenters. J Cardiovasc Med (Hagerstown). 2017;18(8):567-571 A total of 1372 patients were included, 147 (10.8%) were lateSTEMI. In ICCU lateSTEMI patients compared with STEMI patients experienced more frequently heart failure (75, 51.2% vs. 298, 24.3%; P < 0.001), atrial fibrillation (26, 17.7% vs. 130, 10.6%; P = 0.011), complete atrioventricular block (16, 10.9% vs. 63, 5.1%; P = 0.005), stroke (5, 3.4% vs. 5, 0.4%; P < 0.001), myocardial rupture (6, 4.1% vs. 3, 0.2%; P < 0.001), with higher administration of noninvasive ventilation support therapy (13, 9.8% vs. 44, 3.6%; P = 0.001) and the intra-aortic balloon counter-pulsation use (14, 10.3% vs. 102, 8.3%; P = 0.038). Intrahospital mortality was significantly higher in the lateSTEMI group (19, 13.4% vs. 69, 5.6%; P = 0.001).
[2] Ibanez B, James S, Agewall S, et al; ESC Scientific Document Group. 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation: The Task Force for the management of acute myocardial infarction in patients presenting with ST-segment elevation of the European Society of Cardiology (ESC). Eur Heart J. 2018 Jan 7;39(2):119-177. (téléchargeable). A routine primary PCI strategy should be considered in patients presenting late (12–48 h) after symptom onset Therefore, routine PCI of an occluded IRA in asymptomatic patients > 48 h after onset of symptoms is not indicated
[3] Alkhalil M, Choudhury RP. Reperfusion Treatment in Late Presentation Acute Myocardial Infarction. Circ Cardiovasc Interv. 2018;11(9):e007287 (téléchargeable).