Stimulation cardiaque rapide et transitoire à visée diagnostique ou plus rarement thérapeutique. Elle s’effectue par voie veineuse (stimulation endocavitaire : cf. Exploration électrophysiologique), transœsophagienne (cf. Stimulation œsophagienne) ou parfois par voie rétrograde aortique (ablation de circuit de TV séquellaire). La stimulation concerne l’oreillette ou le ventricule. Elle nécessite une cartographie 3D et dans certains cas une ponction transseptale [4].
Elle a pour objectifs de :
- calculer la capacité de conduction antérograde et rétrograde de l’oreillette, du nœud AV ou d’un faisceau accessoire. Pour cela, la fréquence de stimulation est augmentée progressivement jusqu’au point de Wenckebach où l’influx est bloqué. L’intervalle de temps correspondant définit la période réfractaire de la portion de circuit étudié (N du nœud AV : 350-550 ms). Une mesure non invasive par voie oesophagienne et couplée à une épreuve d’effort permet en particulier d’évaluer un faisceau de Kent.
- rechercher une dysfonction sinusale en mesurant le temps de récupération sinusale après un extra-stimulus (normale < 1500 ms)
- réduire certains troubles du rythme par réentrée comme un flutter atrial, une TRAV ou une TJ, une TAF par réentrée et certaines formes de tachycardie ventriculaire correctement tolérés, mais réfractaires au traitement médicamenteux. Il s’agit d’une hyperstimulation antitachycardie qui capture le rythme ; puis on raccourcit, par exemple, les intervalles de stimulation jusqu’à l’interruption de la tachycardie (« pacing »).
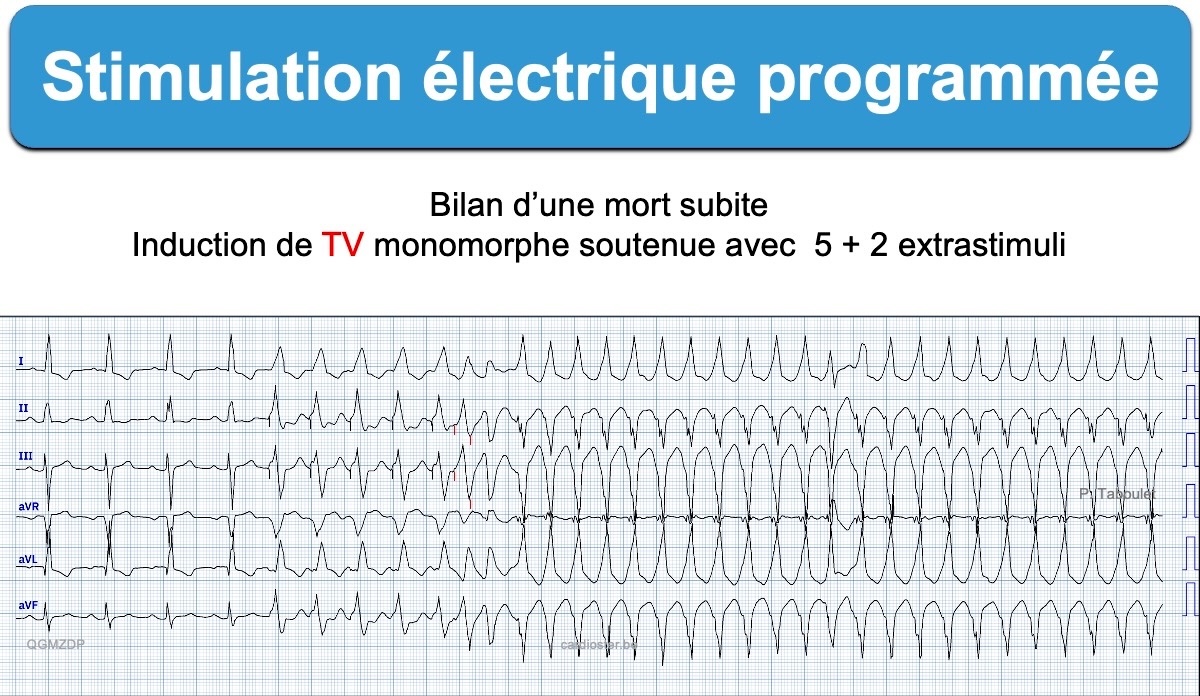
- induire certaines TSV paroxystiques et TV et donc prédire le risque de mort subite et l’intérêt d’un défibrillateur, notamment après infarctus [1][4].
 Les recommandations
Les recommandations
AHA 2017 [2] et ESC 2018 [3] ur les syncopes et ESC 2022 sur la mort subite [1] ont spécifié la place de la stimulation électrique programmée
- syncope(s) de mécanisme inconnu (en général sur cardiopathie)
- syncope ou pronostic d’un syndrome de Brugada, CVDA, sarcoïdose
- inductibilité d’une TV ou FV (en général sur cardiopathie)
- diagnostic d’une tachycardie à QRS larges
- palpitations inexpliquées (sévères et inexpliquées) avec cardiopathie ou ECG anormal
[1] Zeppenfeld K, Tfelt-Hansen J, de Riva M, et al. 2022 ESC Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death. Eur Heart J. 2022 Oct 21;43(40):3997-4126. (téléchargeable)
5.1.3.6. Electrophysiological study
Electrophysiological studies including measurement of baseline intervals (e.g. atrial–His interval [AH] and His–ventricular interval [HV]), programmed electrical stimulation (PES), and electroanatomical mapping can be used for diagnostic purposes and to guide therapy. 145–150 The yield of PES varies with the underlying cardiac condition and its severity, the presence or absence of spontaneous VT, concomitant drug therapy, stimulation protocol, and site(s) of stimulation. Typical protocols include stimulation from 2 right ventricular (RV) sites with 2–3 basic drive cycle lengths, introduction of 3 extrastimuli, and isoprenaline administration.148,151,152
In the current era, PES is mainly employed to confirm the diagnosis of VT and induce mappable VAs with non-inducibility being an ablation endpoint. Patients with heart failure and LVEF ≤ 35% generally will have an indication for an ICD; therefore, VT/VF induction before implantation is not necessary. In patients with SHD and mildly reduced or preserved LVEF who present with unexplained syncope, induction of SMVT with PES can be helpful to identify the underlying cause and to predict subsequent events. 146,153 PVT/VF induction in SHD is in general considered as a non-specific finding.154–156
In primary electrical diseases, PES is not of prognostic value, although there is some evidence to consider its use in BrS.127 Invasive electrophysiological evaluation can have important clinical implications in patients with myotonic dystrophy.157
[2] Shen WK, et al. 2017 ACC/AHA/HRS Guideline for the Evaluation and Management of Patients With Syncope: Executive Summary: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol. 2017;70(5):620-663.
[3] Brignole M, Moya A, de Lange FJ, et al; ESC Scientific Document Group. 2018 ESC Guidelines for the diagnosis and management of syncope. Eur Heart J. 2018 Jun 1;39(21):1883-1948 (téléchargeable)
Peu d’indication, sauf l’inductibilité d’une TV chez les sujets à risque en vue d’un défibrillateur
[4] Antoine de Meester. Technique en rythmologie. https://www.cardioster.be/telechargements/CHAPITRE7TechniquesenRYTHMOLOGIE.pdf
