Reconnaitre un aspect Brugada dans les dérivations V1V2 est une chose, affirmer que cet aspect est bien un ECG de type Brugada en est une autre. Le risque d’arythmie ventriculaire n’est pas le même.
Il faut apprendre à reconnaitre les faux Brugada (stables dans le temps) et les phénocopies Brugada (secondaires à une pathologie aiguë).
1. Quatre diagnostics différentiels bénins
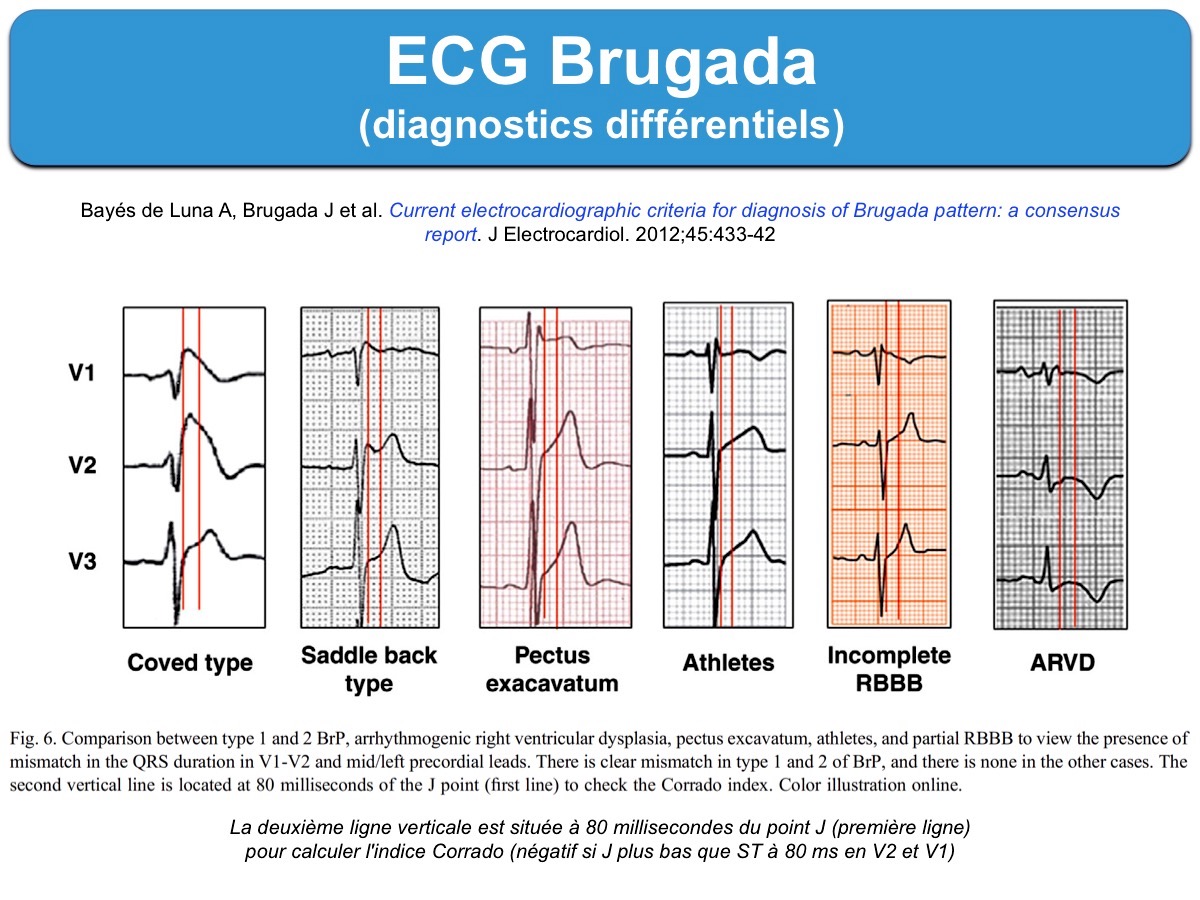
L’aspect de l’onde r’ et la pente descendante du segment ST en V2 améliorent la reconnaissance d’un ECG Brugada.
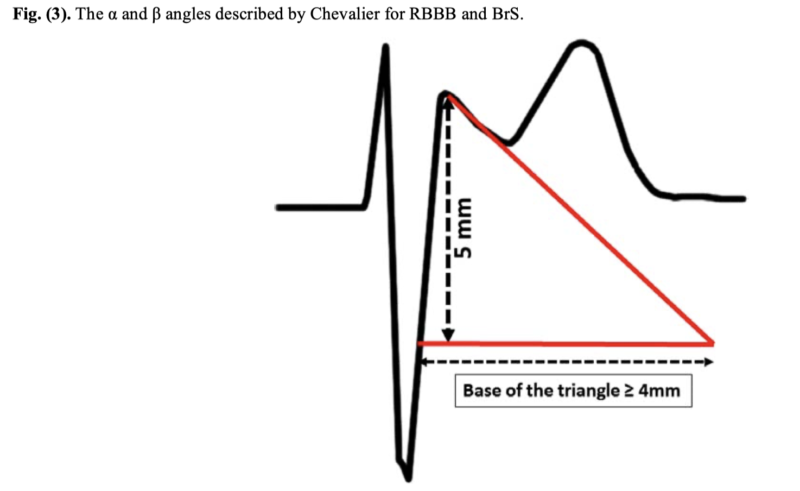
- Si le point J est plus bas que le ST à 80 millisecondes en V1 et V2 (indice Corrado négatif), un diagnostic différentiel doit être évoqué [1].
- Si la base du triangle tracé à 5 mm de l’onde R’ est < 4 mm, un diagnostic différentiel doit être évoqué
Ces critères sont néanmoins difficiles à utiliser et de performance modérée [6].
1. Bloc de branche droit incomplet,
2. Certains ECG d’athlètes (avec hypertrophie ventriculaire droite),
3. une malposition des électrodes V1V2 (trop hautes)–> malposition des électrodes V1V2

4. Certaines morphologies de type pectus excavatum.
La diapositive ci-dessous illustre les principales morphologies de l’onde r’ qui peuvent égarer vers un ECG Brugada type 2.
2 – Cardiomyopathie ventriculaire droite arythmogène (CVDA)
Un aspect Brugada peut se voir au cours d’une cardiomyopathie ventriculaire droite arythmogène (CVDA). Un filtre ECG bas inférieur à 0,5 Hz (au lieu des 0,05 Hz recommandés) peut faire apparaitre un Brugada type 2 [1] tandis qu’un filtre haut supérieur à 40 Hz (au lieu de 150 Hz recommandés) peut faire disparaître des fragmentations du QRS (cf. Filtres ECG).
 Reconnaitre une CVDA est difficile et nécessite une exploration par imagerie en milieu spécialisé. La vectocardiographie et la recherche de potentiels ventriculaires tardifs peuvent aider à l’identification du syndrome.
Reconnaitre une CVDA est difficile et nécessite une exploration par imagerie en milieu spécialisé. La vectocardiographie et la recherche de potentiels ventriculaires tardifs peuvent aider à l’identification du syndrome.
3 – Les phénocopies transitoires [3]
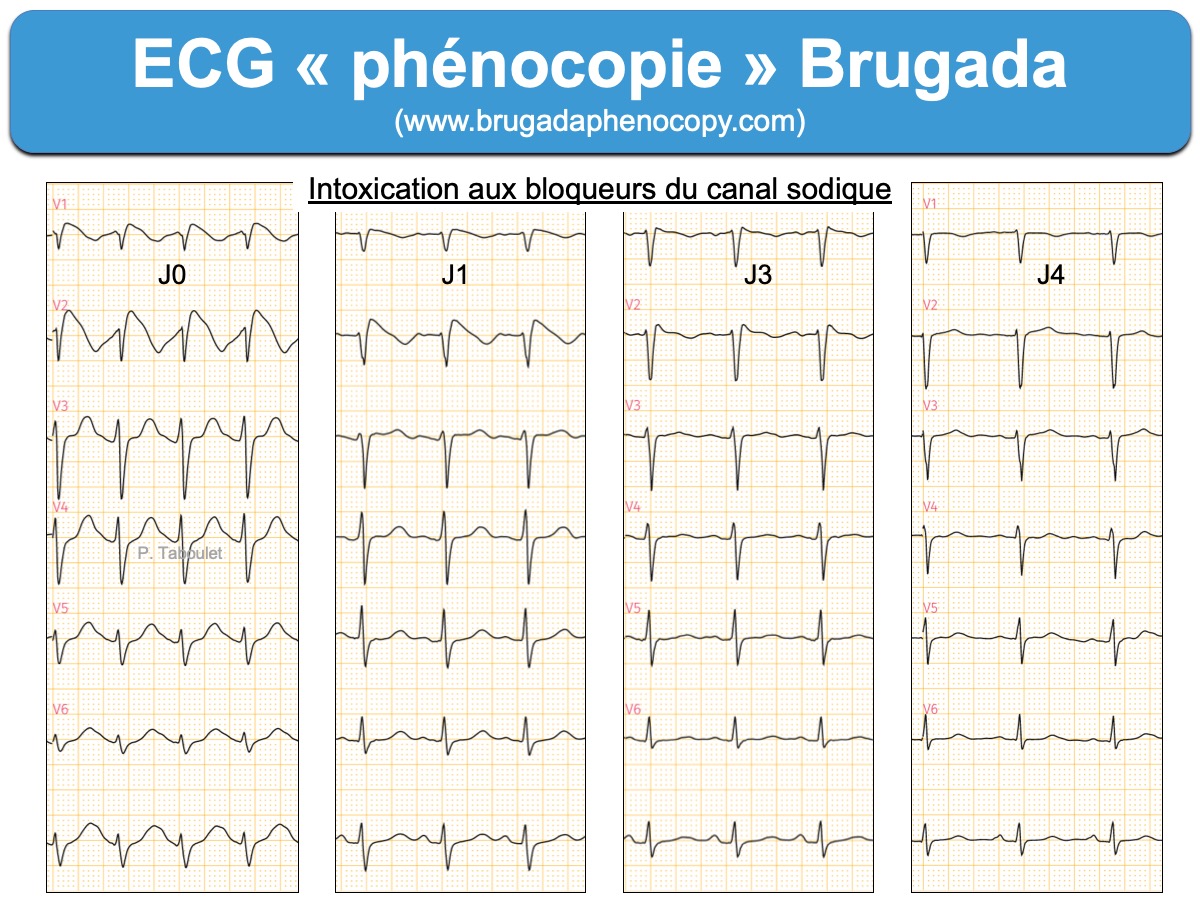
Certains « ECG Brugada » (« phénocopies ») peuvent apparaitre au cours de situations aiguës [4]. Ils peuvent aussi disparaître avec la cause qui l’a induite [5] :
- Imprégnation médicamenteuse à dose thérapeutique (certains antiarythmiques, trinitrine, inhibiteurs calciques, psychotropes… : voir liste [8])
- Intoxication avec effet stabilisant de membrane bloqueur de canaux sodiques (tricycliques, cocaïne, chloroquine…) [2]
- Embolie pulmonaire
- Hyperkaliémie (parfois hypokaliémie), hypo- ou hypercalcémie, hypothermie
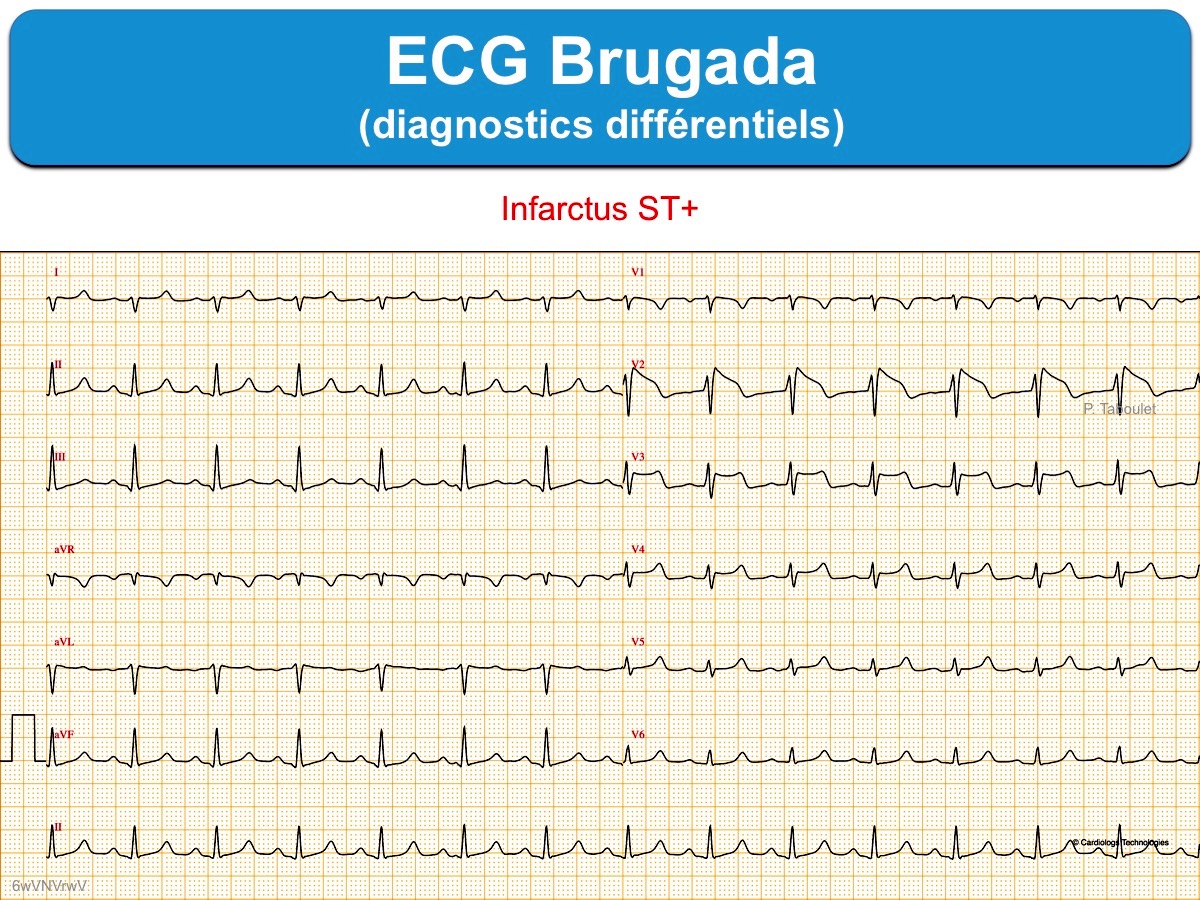
- Infarctus ST+
- Myocardite ou contusion myocardique [7]
- Défibrillation récente
Faîtes des quiz sur le site web (plusieurs niveaux de 1 à 3).
Ex. Aberration ou ectopie ventriculaire 2
YouTube : ma playlist
Livre ECG de A à Z (P. Taboulet 2e ed. 2025) : https://www.livres-medicaux.com/auteur/11567-taboulet
Si vous souhaitez améliorer ce contenu, merci de me contacter
La suite est réservée aux membres et stagiaires du site.
Se connecter | Devenir membre | Devenir stagiaire