Syndrome décrit par Wolff, Parkinson et White (WPW) en 1930 [1]. Il est défini par l’existence congénitale d’une voie de conduction anormale entre une oreillette et un ventricule responsable de la survenue de tachycardies ou tachyarythmies paroxystiques généralement récurrentes (Al-Khatib 2019 [2], ESC 2019 [4]). Cette voie de conduction anormale (ou faisceau accessoire) est due à une anomalie de l’embryogenèse et n’est généralement pas associée à une maladie structurelle du cœur (sauf parfois une CMH ou une anomalie d’Ebstein…) [2].
Il peut survenir à tout âge, souvent diagnostiqué dès l’enfance, mais peut ne pas être diagnostiqué avant l’âge adulte chez certains patients. Les symptômes du syndrome de WPW sont généralement paroxystiques (à débuts et fins brusques) et peuvent inclure des palpitations, une gêne thoracique et parfois des malaises ou des syncopes [6].
Ce syndrome est sporadique, même si une prévalence plus grande existe dans les familles [2].
La prévalence de la maladie dans la population est proche de 0,4‰ avec une légère prédominance masculine et un âge de début proche de 25 ans [2bis]. Cette prévalence et l’âge de début sont inférieurs à celles des tachycardies nodales (« maladie de Bouveret« ).
Physiopathologie
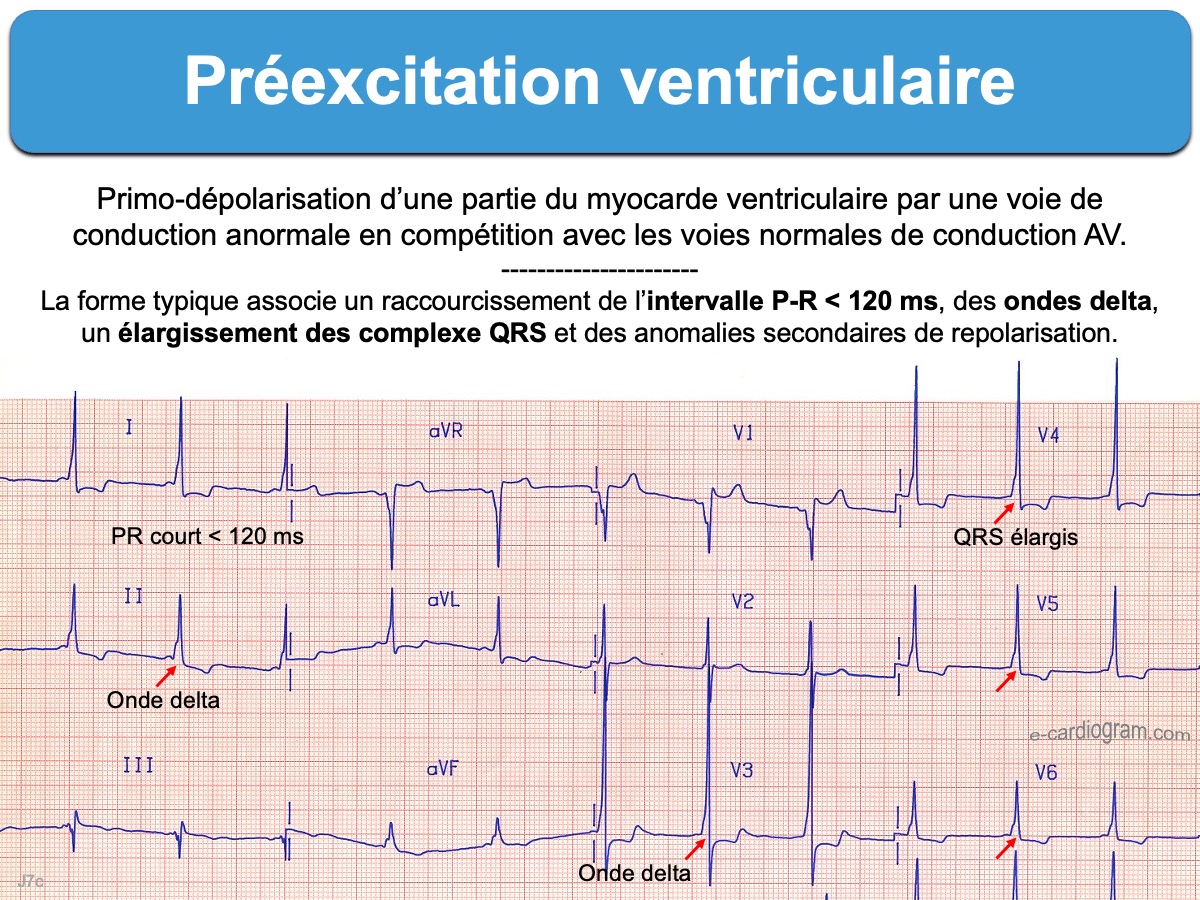
La voie de conduction anormale – ou faisceau accessoire – est constituée de fibres musculaires atrioventriculaires (cf. Faisceau de Kent) qui peuvent court-circuiter la conduction normale nodo-hissienne (cf. Conduction intracardiaque). Lorsque la conduction des influx électriques issus d’une oreillette se fait au travers de ce faisceau dans le sens antérograde (oreillette vers ventricule), le myocarde ventriculaire peut être dépolarisé en premier, ce qui explique le raccourcissement de l’intervalle P-R et la déformation du ventriculogramme (qui résulte d’une fusion entre l’activation première atrioventriculaire et celle qui passe par la voie nodo-hissienne). Cette primodépolarisation d’un ventricule par un faisceau accessoire s’appelle une préexcitation ventriculaire [2][2bis][3][4][8]
Certains patients font des accès de tachycardie en rapport avec un faisceau accessoire sans que jamais une préexcitation ne soit visible, soit parce que la voie nodo-hissienne conduit plus rapidement que le faisceau accessoire (on parle alors de voie accessoire masquée), soit parce que celui-ci n’est perméable que dans le sens rétrograde (du ventricule à l’oreillette) et on parle alors de voie accessoire cachée (concealed accessory pathway) (Page destinée aux patients (AHA 2010, anglais [6]).
Une préexcitation affecte environ 1-3‰ individus de la population générale [8]. Une préexcitation n’est pas synonyme de syndrome de Wolff-Parkinson-White. Seuls 20% des patients qui présentent une préexcitation patente sur leur ECG feront des accès de tachycardies (Syndrome de WPW. Tachycardies) [4][6]. Les patients présentent plus souvent des « simples » palpitations plutôt qu’une tachycardie [2].
1. La préexcitation ventriculaire
- Une préexcitation patente associe : (1) un intervalle P-R court (< 120 ms) ; (2) un empattement initial du pied du QRS appelé onde delta ; (3) un élargissement du complexe QRS (typiquement ≥ 120 ms chez l’adulte, ou > 90 ms chez l’enfant) en rapport avec la fusion. Des anomalies secondaires de la repolarisation sont fréquentes, légèrement en discordance appropriée avec la plus grande onde delta.
- L’aspect varie en fonction de la localisation du faisceau de Kent (antérieur, postérieur, septal), de la taille des oreillettes, des caractéristiques de la conduction AV et de la voie accessoire et des variations du tonus vagosympathique.
- La préexcitation peut être patente (préexcitation permanente), intermittente (préexcitation occasionnelle), bigéminée ou bien cachée (conduction rétrograde exclusive) [1][3].
- Voir Préexcitation 1. Généralités et Préexcitation 2. Mineures ou cachées et Préexcitation 4 : conduite à tenir
2. Les tachycardies paroxystiques
Les tachycardies supraventriculaires paroxystiques qui rentrent dans le cadre d’un syndrome de WPW sont variées [6] . Les patients souffrent habituellement de crises bénignes de tachycardies dites « réciproques » (orthodromiques 95% ou antidromiques 5%), Les crises débutent souvent chez l’enfant mais peuvent s’observer à tout âge en particulier autour de 40 ans, davantage chez l’homme que chez la femme. Elles sont paroxystiques à début et fin brusques et s’accompagnent de palpitations plus ou moins ressenties avec parfois gêne thoracique, malaise et rarement syncope.
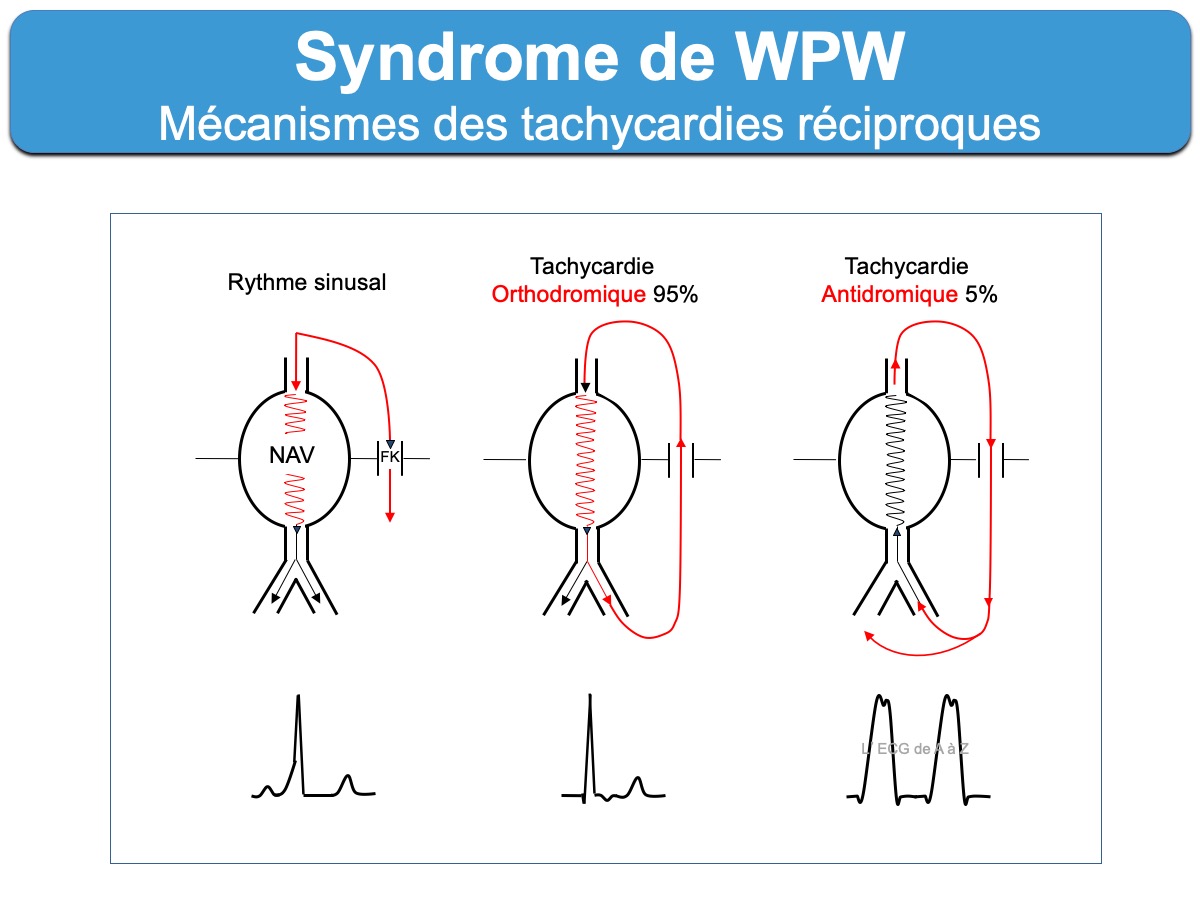
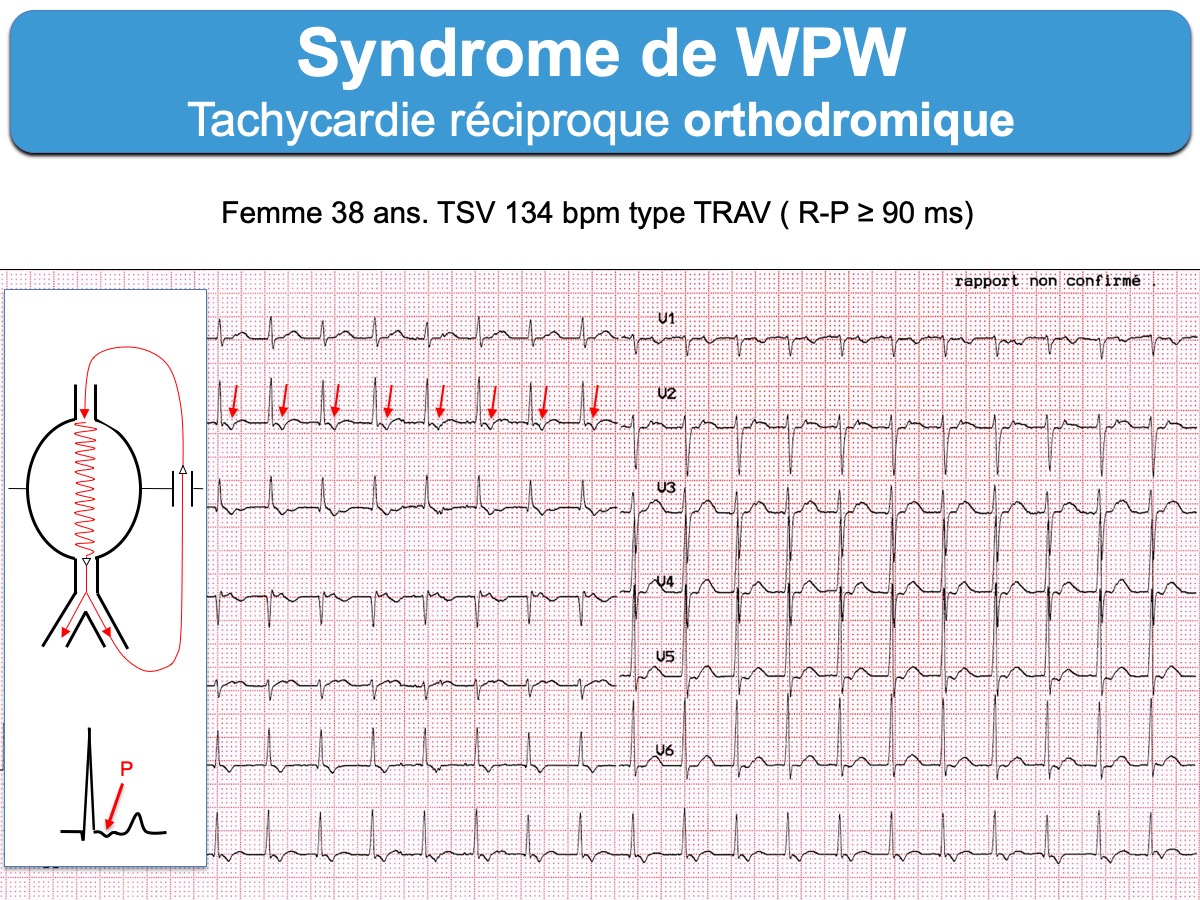
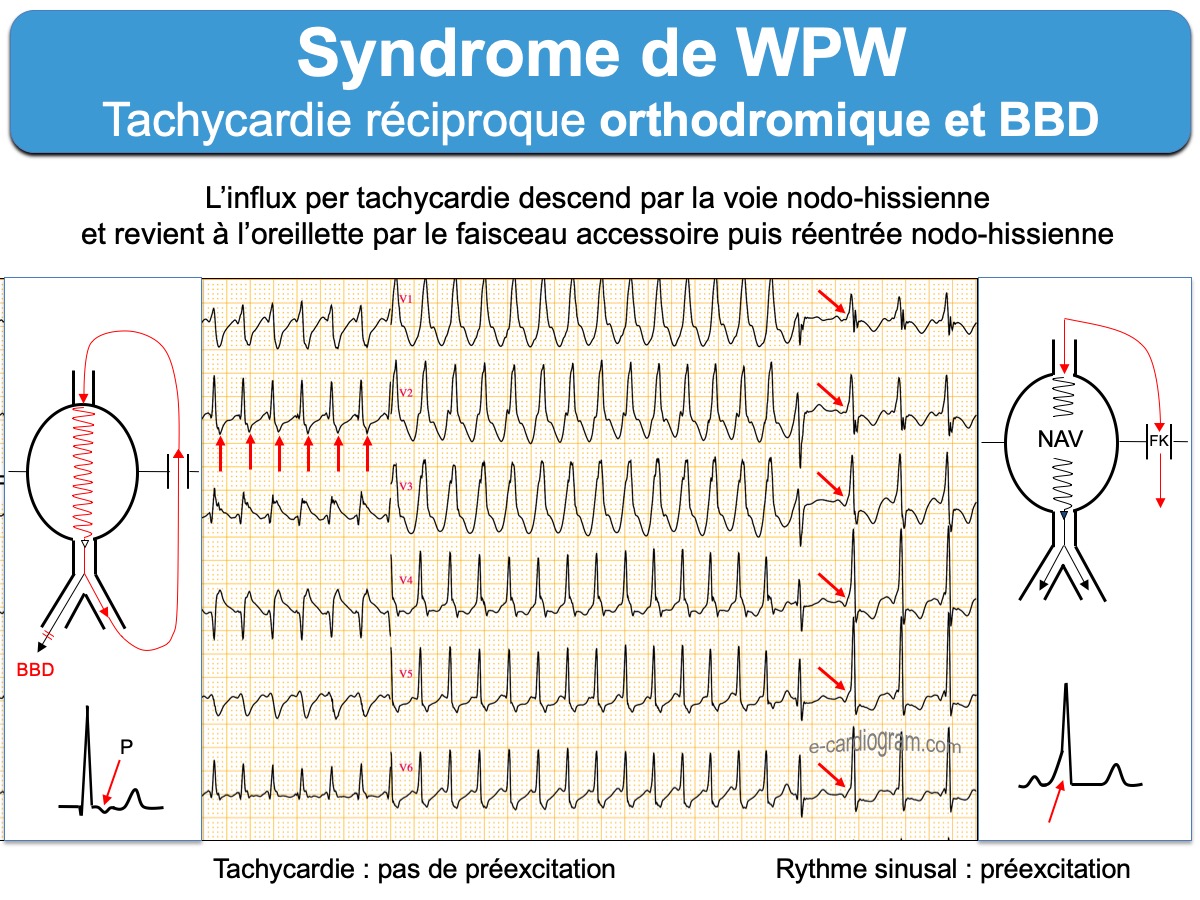
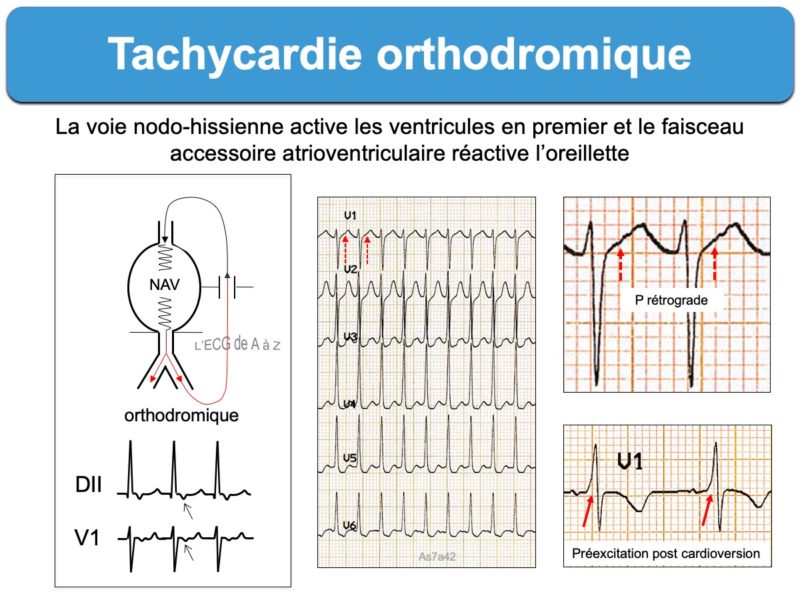
- Les tachycardies atrioventriculaires par réentrée (ou TRAV) orthodromique (ou tachycardie orthodromique) sont les plus fréquentes (95% des cas). L’influx descend par la voie nodo-hissienne normale vers les ventricules et revient à l’oreillette par le faisceau de Kent. Les QRS sont fins sauf bloc de branche préexistant ou aberration. L’onde P rétrograde est décalée du QRS situé dans le segment ST et souvent bien analysable à > 90 ms du début du QRS sur l’ECG de surface. Certains aspects permettent de distinguer une tachycardie orthodromique d’une tachycardie nodale (Cf. Tachycardie orthodromique). L’existence d’une préexcitation ventriculaire post cardioversion ou d’un bloc de branche ralentisseur permettent de reconnaitre un WPW.
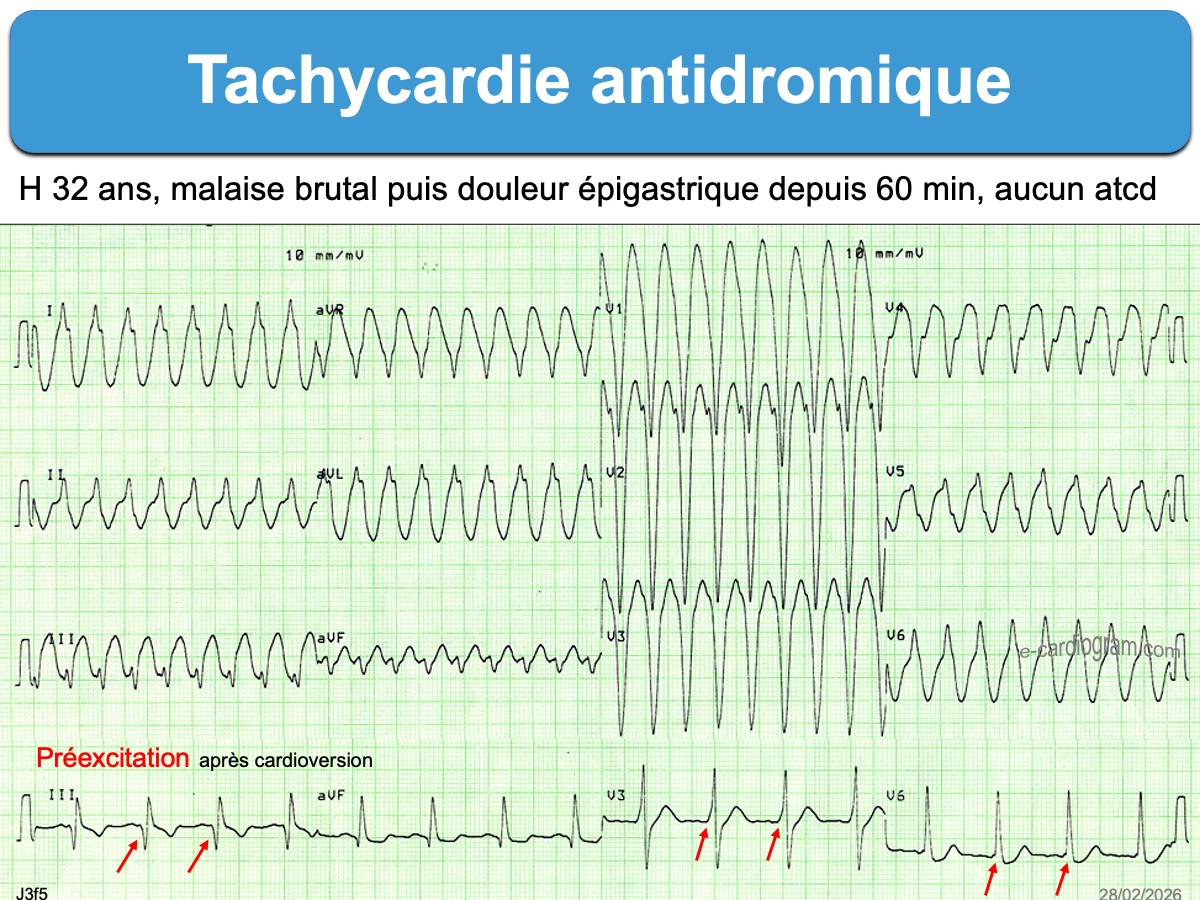
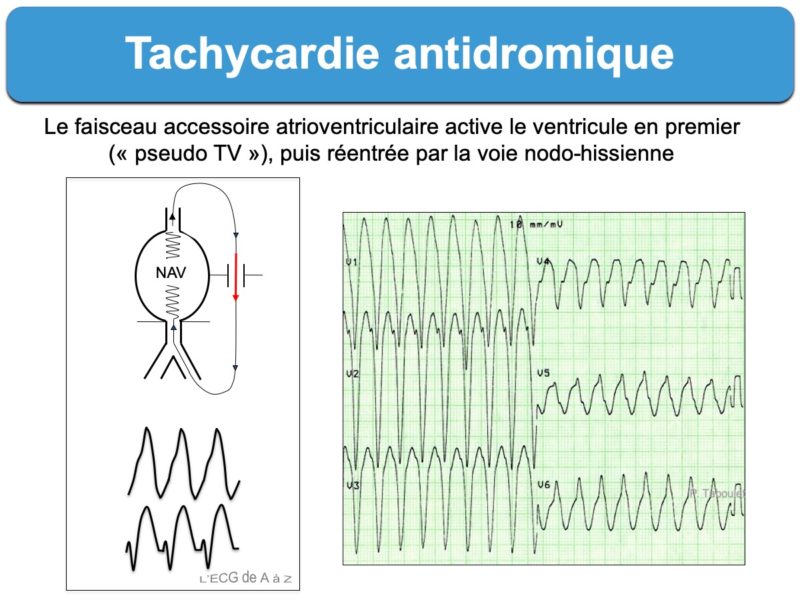
- Les tachycardies atrioventriculaires par réentrée antidromique (cf. Tachycardie antidromique) sont beaucoup plus rares (environ 5% des cas). L’influx utilise le faisceau accessoire pour descendre vers le ventricule et remonte vers les oreillettes par la voie nodo-hisienne normale ou un autre faisceau accessoire. Les QRS sont très larges et préexcités (cf. Super Wolff) et les ondes P ne sont généralement pas visibles. Il est quasi impossible de distinguer sur un ECG per tachycardie une tachycardie antidromique d’une tachycardie ventriculaire. Néanmoins, le terrain est différent et la tolérance est meilleure. Cette tolérance est similaire à celle d’une tachycardie orthodromique, c’est à dire bonne si la durée n’est pas trop longue et en l’absence de cardiopathie sous-jacente.
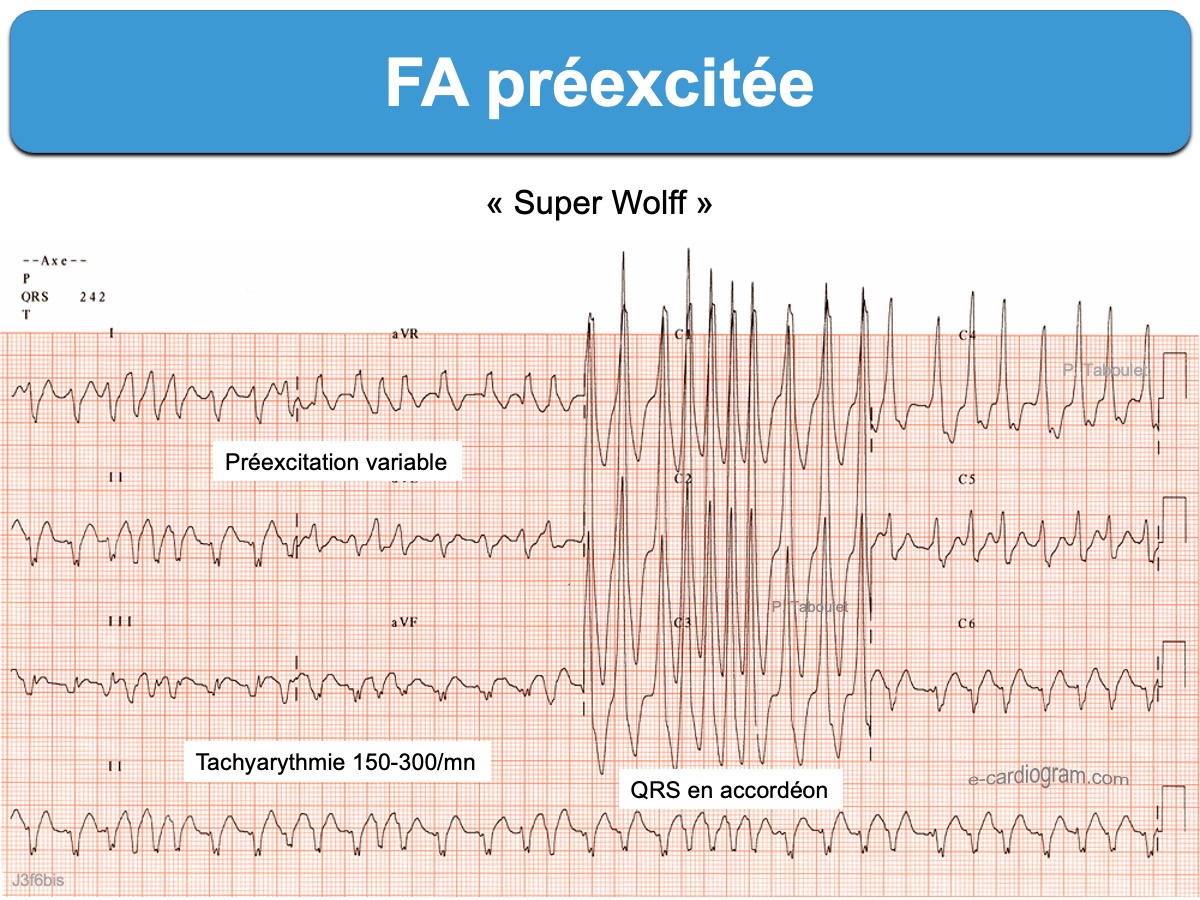
3. La FA préexcitée
- La survenue d’une fibrillation atriale (parfois tachycardie atriale ou flutter) peut être dangereuse si la période réfractaire de la voie accessoire est courte, car dans ce cas, la perméabilité de la voie accessoire est grande et la réponse ventriculaire peut être extrêmement rapide. Cette entité survient plutôt chez l’homme jeune, sur cœur sain, dans l’enfance ou avant 40 ans, mais elle peut s’observer à tout âge. Elle est souvent très symptomatique et fait toute la gravité des cas de syndrome de Wolff-Parkinson-White. Le pronostic vital peut être exceptionnellement engagé en raison d’une conduction de tous – ou presque tous – les influx atriaux par la voie accessoire (cf. FA avec préexcitation, Super Wollf).
Voir aussi Super Wolff
Vidéo YouTube. Un détail à ne pas rater
Blog S Smith. Wide Complex Tachycardia
Traitement

Si vous souhaitez améliorer ce contenu, merci de me contacter
Livre ECG de A à Z et autres (P. Taboulet, 2e ed. 2025)
Faîtes des quiz (site web)
YouTube : ma playlist https://www.youtube.com/c/PierreTaboulet-ECG)
YouTube : ECG Minute (hebdomadaire 10 min)
Inscrivez-vous à ma newsletter hebdomadaire (https://www.e-cardiogram.com/newsletter)
Références commentées réservées aux abonnés.
La suite est réservée aux membres et stagiaires du site.
Se connecter | Devenir membre | Devenir stagiaire