Tachycardie ventriculaire décrite en 1922 par L. Gallavardin sous forme d’extrasystoles ventriculaires en salves répétitives.
Synonymes. Tachycardie de Gallavardin
Les ESV infundibulaires prennent naissance en général dans l’infundibulum du ventricule droit (parfois gauche). Elles surviennent au repos et sont dues à un automatisme anormal par activité auto-déclenchée utilisant comme médiateur l’AMP cyclique, associé à une hypersensibilité aux catécholamines [1][2][5].
Cette arythmie survient typiquement entre 20 et 40 ans avec une prédominance féminine et un déclenchement diurne. Il n’y a pas de cardiopathie sous-jacente identifiable. Elles sont bénignes (cf. ESV bénignes), mais parfois très symptomatiques [1] et certaines peuvent se compliquer de cardiomyopathie rythmique (réversible).
Ces TV représentent 70% des « TV idiopathiques » et environ 10% des TV.
La bénignité de ces TV repose sur l’absence de cardiopathie gauche ou droite et en particulier l’absence de CVDA dont les TV sont parfois similaires.
Aspect ECG [1]
Salves répétitives de 5 à 10 extrasystoles ventriculaires monomorphes peu larges, dont la morphologie est de type « infundibulaire » avec un aspect de retard gauche non crocheté (un peu en chapiteau pointu), axe vertical ou droit (QRS positifs en D2-D3) (cf. ESV infundibulaire).
Les salves débutent avec un couplage long [(RR’/QT) > 1)]. La cadence ne dépasse que rarement 170/min. La longueur de la salve augmente avec la longueur du couplage initial et donc du tonus sympathique. Le cycle des extrasystoles s’allonge – et donc la cadence diminue – au cours de la salve.
Astuces et pièges
Les salves de TV peuvent être soutenues (> 30 secondes). Il est fréquent d’observer une dissociation AV et parfois des captures sinusales qui aident à distinguer la TV d’une TSV (cf. Indices de TV).
Certaines TV naissent au niveau de l’infundibulum du ventricule gauche ou au niveau des sinus de Valsalva. Elles gardent un axe inférieur ou droit, mais présentent un retard droit ou intermédiaire en V1 et V2 [4].
L’arythmie est repérée sur des Holters ou reproduite lors d’épreuve d’effort. Elle ne correspond pas toujours à l’acmé de l’effort, mais précède ou suit la période où l’accélération sinusale est maximale. Les salves peuvent cesser lorsque la cadence sinusale augmente au cours de l’effort, ou après l’injection d’isoprénaline qui a permis d’induire l’arythmie. Elles peuvent également disparaître après l’injection d’adénosine, dont l’action médiée par la GMP contrecarre celle médiée par l’AMP cyclique [6].
Pour compléter vos connaissances: 20 Quiz (niveau 1-2) : Tachycardie à QRS larges
Diagnostics différentiels (Brugada [6])
- VT in ARVD may have morphologic features similar to RVOT VT, but does not terminate with adenosine. In ARVD, the resting 12-lead ECG typically shows inverted T waves in right precordial leads and, when present, RV conduction delay with an epsilon wave, best seen in leads V1-V2.
- Tachycardias associated with atriofascicular fibers (Mahain fibers)
- Aortic sinus cusp origin is sometimes difficult to differentiate from RVOT VT because both are so close to each other. Coronary cusp origin it has to be though when we fail an ablation in the RVOT, ECG shows a LBBB inferior axis morphology with taller monophasic R-waves in inferior leads and an early precordial R-wave transition by V2-V3. Ouyang et al. (5) evaluated the ECG differences between RVOT/aortic sinus cusp VT origin. They found that a broader R-wave duration and a taller R/S wave amplitude in V1-V2 favored VT arising from the aortic cusp.
Traitement (ESC 2022) [3]
La bénignité de ces TV repose sur l’absence de cardiopathie gauche ou droite, et plus spécifiquement l’absence de cardiopathie ventriculaire droite arythmogène. Le bilan initial comprend généralement un Holter-ECG, une échographie cardiaque et parfois un ECG d’effort et/ou une recherche de potentiels ventriculaires tardifs. Leur apparition au cours de l’effort, puis disparition au cours d’effort quand la fréquence cardiaque entre les salves d’ESV augmente, puis récidive au cours de la phase de récupération est un argument fort pour des ESV de Gallavardin, en particulier chez le sportif [2]. En cas de doute, un bilan complémentaire est conseillé comprenant au moins une IRM et/ou une ventriculographie isotopique.
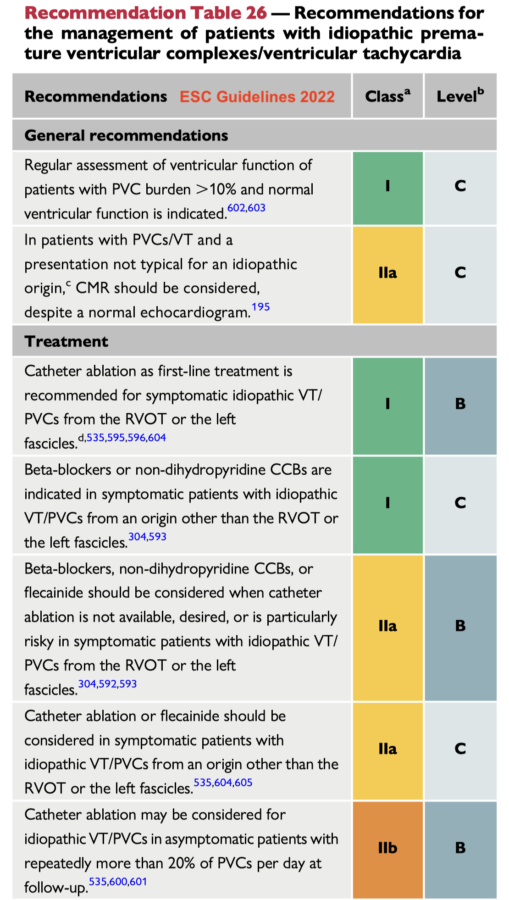
Aucun traitement en urgence n’est nécessaire, car les ESV disparaissent au repos. L’adénosine (médiateur cholinergique) atténue les effets arythmogènes de la stimulation adrénergique et peut interrompre une TV infundibulaire.
Une ablation par radiofréquence est recommandée en priorité en cas d’ESV/TV symptomatiques ou nombreuses (ESC 2022 [3]). Les bêtabloquants, les inhibiteurs calciques non-dihydropyridines ou l’amiodarone sont conseillés si l’ablation n’est pas réalisable.
Autres exemples, et références (abonnés)
La suite est réservée aux membres et stagiaires du site.
Se connecter | Devenir membre | Devenir stagiaire




